Poniższy artykuł jest zapisem webinaru, który odbył się 19.02.2019 r.
Łuszczyca to przewlekła, nawracająca choroba zapalna, dotykająca od 1 do 3% populacji światowej, z wyraźnym naciskiem na rasę białą. Choć może pojawić się w każdym wieku, około 80% przypadków diagnozuje się u osób między 20. a 40. rokiem życia. Choroba ta, choć często mylnie postrzegana jako zakaźna czy nieuleczalna, ma w rzeczywistości złożoną etiologię, łączącą czynniki genetyczne, immunologiczne i środowiskowe. Najczęstszą jej postacią jest łuszczyca zwyczajna, choć może ona również objawiać się jako łuszczycowe zapalenie stawów.
Patogeneza zmian skórnych w łuszczycy wynika ze zwiększonej objętości naskórka w obszarach chorobowych, który jest nawet sześciokrotnie większy niż w zdrowej skórze. Kluczowym elementem jest przyspieszone i zaburzone różnicowanie komórek naskórka, prowadzące do powstania charakterystycznych srebrzystych łusek. W normalnych warunkach komórki przechodzą przez proces różnicowania w ciągu 28 dni, podczas gdy u osób z łuszczycą ten proces może trwać zaledwie 3-4 dni.
Jaka jest typowa lokalizacja zmiany łuszczycowych?
Łuszczyca to choroba, która może objawiać się na różnych częściach ciała, ale pewne lokalizacje są bardziej typowe niż inne. W około 80% przypadków głównym miejscem występowania zmian jest głowa. Nie oznacza to jednak, że cała głowa jest objęta chorobą; mogą to być niewielkie obszary, takie jak za uszami, na karku czy tam, gdzie skóra owłosiona łączy się ze skórą gładką głowy. Inne typowe lokalizacje to łokcie, kolana, okolica lędźwiowa oraz stopy i dłonie.
Chociaż te lokalizacje są najczęstsze, łuszczyca może pojawiać się w różnych miejscach na ciele. W niektórych przypadkach lokalizacja zmian może sugerować współistnienie innych schorzeń, takich jak łuszczycowe zapalenie stawów. Na przykład, jeśli zmiany występują w okolicy potylicznej, szparze pośladkowej, okolicach intymnych czy na płytkach paznokciowych, może to wskazywać na większe ryzyko rozwoju łuszczycowego zapalenia stawów.
Objawy łuszczycy
Łuszczyca manifestuje się na skórze w charakterystyczny sposób, który pozwala odróżnić ją od innych schorzeń skórnych. Pierwotnym wykwitem w łuszczycy jest rumieniowata gródka pokryta srebrzystą łuską. Gdy te wykwity pierwotne zlewają się ze sobą, tworzą większe blaszki, które są właściwie srebrzystymi łuskami. W przypadku znacznego zlewania się tych grudek, obraz kliniczny może przypominać duże obszary pokryte srebrzystymi łuskami, jak w przypadku przedstawionego pacjenta. Inną manifestacją są krostki, które również mogą się zlewać.
Wśród charakterystycznych objawów klinicznych łuszczycy wyróżniamy:
- Objaw świecy stearynowej: po zdrapaniu łuski pozostaje błyszcząca powierzchnia, przypominająca powierzchnię oblana stearyną.
- Objaw Auspitza: charakteryzuje się kropelkowatym krwawieniem z uszkodzonych naczyń krwionośnych, które jest wynikiem wydłużenia brodawek skórnych.
- Objaw Köbnera: wskazuje na aktywność łuszczycy. Pojawia się w miejscach zadrapań lub urazów, gdzie w ciągu 6 do 12 dni od uszkodzenia skóry pojawiają się charakterystyczne dla łuszczycy zmiany.
Rozpoznanie łuszczycy opiera się na obserwacji tych charakterystycznych objawów, które w połączeniu z historią pacjenta i innymi badaniami pozwalają na postawienie diagnozy.
Odmiany kliniczne łuszczycy
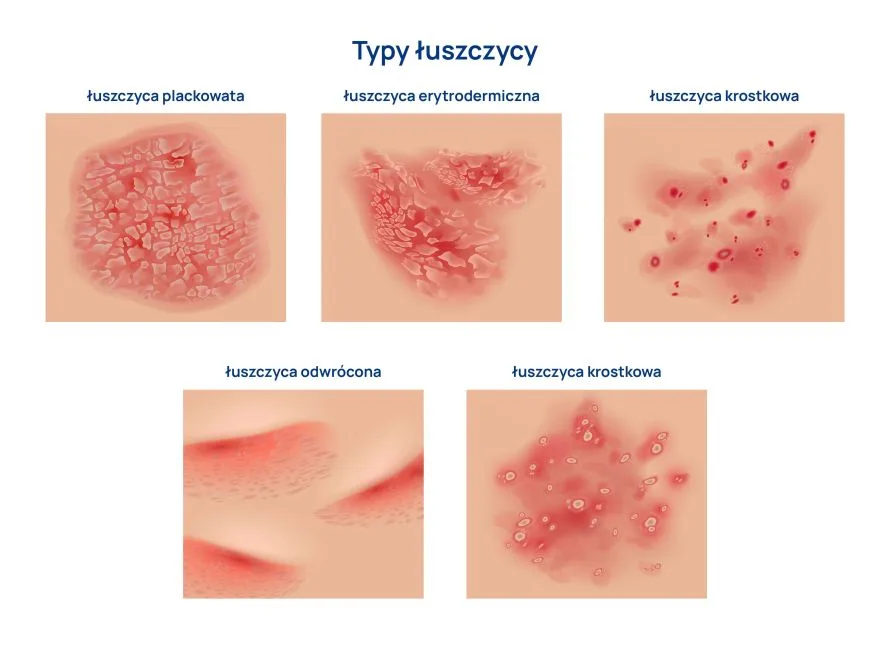
Łuszczyca to schorzenie o wielu obliczach, które może manifestować się różnorodnie w zależności od pacjenta. Oto kilka odmian klinicznych tej choroby:
- Łuszczyca plackowata: najczęstsza forma łuszczycy, obejmująca 80-90% przypadków. Charakteryzuje się występowaniem rumieniowych placków pokrytych srebrzystą łuską. Może przybierać różne postacie morfologiczne, takie jak pieniążkowata, geograficzna czy obrączkowata.
- Łuszczyca brudźcowa: charakteryzuje się dużą ilością mocno nawarstwionej łuski.
- Łuszczyca zadawniona: występują duże obszary pokryte srebrzystą łuską, zwłaszcza na rękach i palcach.
- Łuszczyca wysiewna: charakterystyczna dla młodych ludzi, często pojawia się po infekcji górnych dróg oddechowych.
- Łuszczyca krostkowa: charakteryzuje się występowaniem krostek, zwłaszcza w okolicach dłoni i stóp.
- Łuszczyca erytrodermiczna: zajmuje prawie całą powierzchnię skóry.
- Łuszczyca owłosionej skóry głowy: może być trudna do odróżnienia od innych schorzeń skóry głowy.
- Łuszczyca odwrócona: zmiany przypominające wyprzeniowe, często mylone z grzybicą czy drożdżycą.
- Łuszczyca podeszwowo-dłoniowa: zajmuje dłonie i stopy, często z zajęciem paznokci.
- Łuszczyca paznokci: charakteryzuje się zmianami w obrębie płytki paznokciowej.
- Łuszczyca stawowa: może współistnieć z łuszczycą skóry lub występować samodzielnie.
Każda z tych odmian ma swoje unikalne cechy i może wymagać innej strategii leczenia.
Zmiany paznokciowe w łuszczycy
Zmiany łuszczycowe paznokci mogą objawiać się w różny sposób w zależności od tego, która część paznokcia jest uszkodzona. Gdy dotknięta jest macierz paznokcia, można zaobserwować charakterystyczne punkciki, białe plamy, linie wskazujące na zahamowanie wzrostu, czerwone plamki w okolicy obłączka czy kruchą płytkę paznokciową.
Natomiast uszkodzenie łożyska paznokcia może objawiać się żółtą lub brązową plamą na paznokciu, oddzielaniem się płytki paznokciowej od łożyska, zgrubieniem i rogowaceniem skóry pod paznokciem oraz czerwonymi liniami pod paznokciem wynikającymi z krwawienia. Zmiany te mogą występować zarówno na dłoniach, jak i na stopach, choć są częstsze na dłoniach. W przypadku podejrzenia łuszczycy paznokci warto skonsultować się z dermatologiem.
Zmiany skórne a zmiany stawowe
Łuszczycowe zapalenie stawów to schorzenie, które może dotykać pacjentów z łuszczycą skórną, choć jego występowanie jest zróżnicowane i waha się od 6 do 42% przypadków. W większości sytuacji (70%) zmiany skórne pojawiają się przed dolegliwościami stawowymi, które manifestują się bólem i obrzękiem. Ciekawostką jest fakt, że nasilenie objawów stawowych nie jest związane z rozległością zmian skórnych – pacjent może mieć niewielkie zmiany skórne, ale poważne problemy stawowe i odwrotnie.
W przypadku łuszczycowego zapalenia stawów często obserwuje się zmiany w paznokciach, które mogą przypominać objawy grzybicy. Diagnostyka łuszczycy wymaga uwzględnienia różnych schorzeń, które mogą dawać podobne objawy, takich jak łojotokowe zapalenie skóry, różnego rodzaju łupież czy wypryski. Warto podkreślić, że nie każda zmiana skórna o charakterze łuszczącym musi wskazywać na łuszczycę.
Łuszczyca jest chorobą, której diagnoza w większości przypadków opiera się na charakterystycznych objawach klinicznych. Jednak w sytuacjach wątpliwych, lekarze mogą sięgnąć po dodatkowe narzędzia diagnostyczne, np. dermatoskop. Jeśli nawet po takim badaniu istnieją wątpliwości, można pobrać wycinek skóry do badania histopatologicznego. Jest to metoda uważana za „złoty standard” w diagnostyce łuszczycy, dająca pewność co do postawionego rozpoznania.
Co powinien ustalić lekarz u pacjenta z łuszczycą?
Diagnoza łuszczycy opiera się na charakterystycznych objawach klinicznych. Po potwierdzeniu diagnozy, lekarz powinien określić typ łuszczycy, stopień jej zaawansowania, czy choroba dotyczy tylko skóry, czy też innych narządów, takich jak stawy. Kluczowym pytaniem dla pacjenta jest metoda leczenia. W praktyce lekarskiej istnieją różne wskaźniki do oceny aktywności łuszczycy:
- BSA (Body Surface Area) – wskaźnik określający obszar skóry zajęty przez łuszczycę. Używa się „reguły dziewiątki” do jego obliczenia. Wskaźnik ten jest prosty i szybki, ale ocenia tylko powierzchnię zmian.
- PASI (Psoriasis Area and Severity Index) – wskaźnik oceniający powierzchnię, nasilenie i rodzaj zmian skórnych. Jest bardziej skomplikowany, ale daje dokładniejszy obraz aktywności choroby. Wskaźnik ten jest często używany do oceny efektów leczenia.
- DLQI (Dermatology Life Quality Index) – wskaźnik oceny jakości życia w chorobach skórnych. Pacjent samodzielnie odpowiada na pytania dotyczące wpływu choroby na jego codzienne życie. Wskaźnik ten jest ważny, ponieważ pozwala lekarzowi zrozumieć, jak pacjent postrzega swoją chorobę i jak wpływa ona na jego samopoczucie.
- NAPSI (Nail Psoriasis Severity Index) – wskaźnik oceniający aktywność zmian łuszczycowych w obrębie płytek paznokciowych. Jest używany głównie w badaniach klinicznych.
Każdy z tych wskaźników ma swoje zalety i wady, ale razem dają one pełny obraz aktywności choroby i wpływu łuszczycy na życie pacjenta. Ważne jest, aby lekarz i pacjent współpracowali, aby znaleźć najskuteczniejszą metodę leczenia.
Standardy oceny nasilenia zmian skórnych
Zarówno konsensus europejski, jak i wytyczne Polskiego Towarzystwa Dermatologicznego dostarczają jasnych kryteriów dotyczących oceny nasilenia zmian skórnych w łuszczycy.
Według tych wytycznych:
- Łuszczyca łagodna: wskaźniki PASI, BSA oraz DLQI są mniejsze lub równe 10.
- Łuszczyca umiarkowana do ciężkiej: co najmniej jeden ze wskaźników (PASI, BSA lub DLQI) przekracza wartość 10.
Warto podkreślić, że w przypadku łuszczycy umiarkowanej do ciężkiej wystarczy, że jeden z wymienionych wskaźników przekroczy wartość 10, aby zakwalifikować pacjenta do tej kategorii.
Leczenie łuszczycy
Leczenie łuszczycy zależy od jej nasilenia i rodzaju. W przypadku łuszczycy łagodnej, pierwszym krokiem jest leczenie miejscowe. Jeśli nie przynosi ono pożądanych efektów lub wskaźnik DLQI (oceniający jakość życia pacjenta) jest powyżej 10, można rozważyć fototerapię lub leczenie ogólne. Dla łuszczycy umiarkowanej do ciężkiej, fototerapia i leczenie ogólne są bardziej powszechne.
Leczenie miejscowe obejmuje różnorodne preparaty, takie jak keratolityczne, pochodne witaminy D3, glikokortykosteroidy, retinoidy i inhibitory kalcyneuryny. Fototerapia polega na naświetlaniu skóry różnymi rodzajami promieniowania UV.
Leczenie ogólne obejmuje leki takie jak cyklosporyna, metotreksat i acytetryna. Nowe leki ogólne to apremilast oraz estry kwasu fumarowego.
Leczenie biologiczne to nowoczesna metoda leczenia łuszczycy, polegająca na użyciu leków produkowanych przy użyciu technik biologii molekularnej. Te leki działają bardzo selektywnie, celując w konkretne elementy reakcji immunologicznej. Aby zakwalifikować się do leczenia biologicznego w Polsce, pacjent musi spełniać określone kryteria, takie jak ciężkość choroby i brak odpowiedzi na inne metody leczenia.
Kto kwalifikuje się do programu lekowego NFZ?
Pacjenta do programu kwalifikuje zespół koordynacyjny do spraw leczenia biologicznego łuszczycy plackowatej, powołany przez Prezesa Narodowego Funduszu. Jednakże inicjatorem zgłoszenia pacjenta jest zawsze jego lekarz prowadzący.
Lekarze prowadzący korzystają ze specjalnych aplikacji komputerowych, które umożliwiają zgłoszenie pacjenta do programu.
W ramach programu dostępne są różne leki biologiczne, takie jak infiiximab, adalimumab, etanercept, ustekinumab, iksekizumab i sekukinumab. Te leki działają na różne mechanizmy immunologiczne, co pozwala na indywidualne dostosowanie terapii do potrzeb pacjenta.
Aby zakwalifikować się do programu, pacjent musi spełniać łącznie następujące kryteria:
- wiek 18 lat lub więcej (z wyjątkiem etanerceptu, który jest dostępny dla dzieci powyżej 6. roku życia),
- diagnoza umiarkowanej lub ciężkiej postaci łuszczycy plackowatej,
- wskaźniki PASI, DLQI i BSA powyżej określonych wartości,
- brak odpowiedzi na co najmniej dwie klasyczne terapie systemowe (lub jedną w przypadku dzieci w wieku 6-18 lat) lub nietolerancja/przeciwwskazania do tych terapii zgodnie z charakterystyką produktu leczniczego.
Warto podkreślić, że leczenie biologiczne łuszczycy jest nowoczesną i skuteczną metodą terapii, ale wymaga dokładnej kwalifikacji pacjenta i ścisłego monitorowania efektów leczenia. Jeśli pacjent spełnia kryteria kwalifikacji, leczenie biologiczne może znacząco poprawić jakość jego życia.

