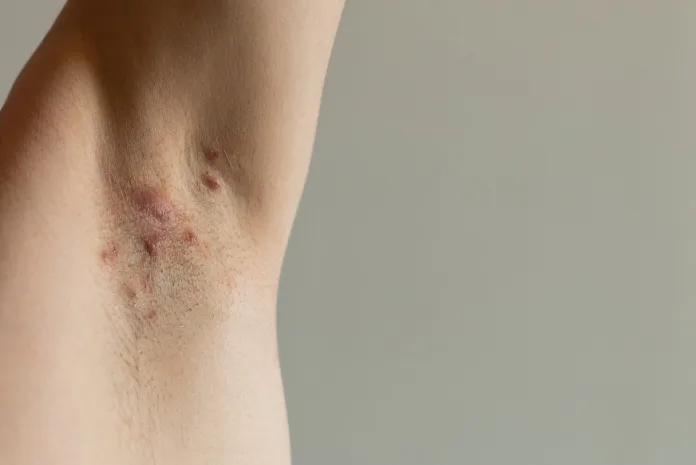
Nieustanne wizyty u chirurga z powodu ropni, liczne antybiotykoterapie, leczenie przetok… Jeśli powyższy opis brzmi znajomo, to koniecznie dowiedz się, czym jest trądzik odwrócony – „mądre głowy” świata nauki podają, że czas od pierwszych objawów do rozpoznania to średnio aż 7 lat. Rozpoznanie trądziku odwróconego może być wyzwaniem, ale jest to kluczowe dla zapobiegania długotrwałym komplikacjom i poprawy jakości życia.
Spis treści:
- Co to jest trądzik odwrócony?
- Jakie są przyczyny trądziku odwróconego?
- Objawy trądziku odwróconego
- Rozpoznanie trądziku odwróconego
- Leczenie trądziku odwróconego
- Diagnoza – pierwszy krok w złożonej walce z trądzikiem odwróconym
Co to jest trądzik odwrócony?
Trądzik odwrócony, znany również jako ropne zapalenie apokrynowych gruczołów potowych, to przewlekła choroba skóry, która charakteryzujące się obecnością trudnych do leczenia guzków zapalnych. Mogą przekształcać się one w ropnie i przetoki w obszarach takich jak pachy, pachwiny, krocze i inne obszary wyprzeniowe. Dokładna częstość występowania tej choroby nie jest znana, jednak szacuje się, że w Europie obejmuje około 1% w populacji ogólnej i nawet 4% młodych dorosłych kobiet.
>> Przeczytaj też: Równowaga hormonalna u kobiet
Z uwagi na fakt, iż obecnie nie istnieje pojedynczy test czy badanie, które byłoby „złotym standardem” rozpoznania, trądzik odwrócony definiuje się jedynie na podstawie cech klinicznych, w tym przewlekłego charakteru zmian. Ta ostatnia cecha, wraz z częstymi nawrotami, negatywnie wpływają na jakość życia pacjenta i pogarszają jego dobrostan psychiczny.
Kto jest szczególnie narażony na trądzik odwrócony?
Trądzik odwrócony częściej występuje u kobiet. Choroba zwykle pojawia się po okresie dojrzewania – średnio w drugiej lub trzeciej dekadzie życia. Warto pamiętać jednak, że na innych etapach życia – po menopauzie lub przed okresem dojrzewania – również może dojść do zachorowania.
>> Sprawdź, czym objawia się: Trądzik dorosłych
Jakie są przyczyny trądziku odwróconego?
Patogeneza ropnego zapalenia apokrynowych gruczołów potowych nie jest w pełni poznana. Aktualne dowody naukowe podają, że jest ona złożona.
Kluczowa jest tutaj niedrożność mieszków włosowych spowodowana rogowaceniem i rozrostem nabłonka prowadząca do rozwoju torbieli. W dalszej kolejności torbiel pęka, powodując stan zapalny i formowanie ropni. Prowadzi to do wielu konsekwencji, które obejmują nadkażenia bakteryjne, powstawanie przetok, blizn i nasilone dolegliwości bólowe.
Do rozwoju choroby predysponuje kilka czynników, w szczególności:
- otyłość – nawet do 80% pacjentów charakteryzuje się co najmniej nadwagą, a masa ciała wprost proporcjonalnie zwiększa ciężkość choroby;
- palenie tytoniu – nikotyna sprzyja reakcjom zapalnym, dlatego palacze chorują bardziej dotkliwie niż osoby niepalące;
- trądzik i inne przewlekłe choroby skóry;
- choroby autoimmunologiczne, tj. zapalenia stawów i nieswoiste choroby zapalne jelit;
- cukrzyca;
- chemiczne depilatory, dezodoranty i talk mogą wywoływać, jak i nasilać objawy;
- predyspozycje genetyczne – zidentyfikowano kilka genów powiązanych z chorobą, nie odnaleziono jednak takich, których defekt byłyby bezpośrednio odpowiedzialny za zachorowanie.
Czy trądzik odwrócony jest zaraźliwy?
Tutaj odpowiedź jest prosta – nie, ponieważ trądzik odwrócony nie jest chorobą zakaźną. Dlatego nie należy stygmatyzować pacjentów, którzy zmagają się z tą dolegliwością.
Objawy trądziku odwróconego
W przebiegu choroby dochodzi do powstawania kilku rodzajów zmian:
- pierwotne – to pojedyncze, bolesne guzki o średnicy od 0,5 do 2 cm, które utrzymują się przez tygodnie lub miesiące. Mogą być głębokie i towarzyszy im ból, chociaż widoczne jest jedynie zaczerwienienie z niewielkim obrzękiem. Kolejne objawy pierwotne to pieczenie, kłucie i świąd, któremu czasem towarzyszy też nadmierna potliwość;
- wtórne – powstają w wyniku utrzymywania się procesu w jednym obszarze skóry. Podskórne zrastanie się kilku sąsiednich cyst powoduje powstawanie przewlekłych, powiązanych ze sobą zatok. Drenaż tych zmian ukazuje surowiczy, ropny lub krwawy płyn;
- trzeciorzędowe – to powstawanie przetok (także w obrębie cewki moczowej, pęcherza moczowego lub odbytnicy) i blizn, a nawet w konsekwencji – rozwój raka płaskonabłonkowego.
W jakich miejscach na ciele występuje trądzik odwrócony?
Choroba atakuje najczęściej obszary zgięciowe na ciele. Zmiany najczęściej występują:
- pod pachami,
- w pachwinach,
- na wargach sromowych i szerzej w okolicach krocza,
- pośladkach,
- przyśrodkowych częściach ud,
- okolicy podsutkowej,
- fałdach brzusznych,
- tylnych obszarach małżowiny usznej.
>> Odkryj, czym jest: Trądzik różowaty
Rozpoznanie trądziku odwróconego
Według aktualnych wytycznych brytyjskich i amerykańskich, do rozpoznania trądziku odwróconego niezbędne jest udokumentowanie występowania zmian chorobowych w typowych lokalizacjach. Objawy muszą mieć charakter przewlekły i nawracający. Jak widać, diagnoza jest typowo kliniczna, a w przypadkach, które budzą wątpliwości, potrzebne jest dodatkowe potwierdzenie histopatologiczne. Dalej określa się nasilenie choroby, używając tzw. skali Hurleya:
- stopień I (łagodny): izolowane zmiany bez tworzenia się zatok i minimalnych lub braku blizn;
- stopień II (umiarkowany): zmiany nawracające oddzielone zdrową skórą z tworzeniem się zatok i bliznami;
- stopień III (ciężki): liczne zmiany zlewające się w konglomeraty zapalne obejmujące większość dotkniętego obszaru.
Leczenie trądziku odwróconego
Leczenie tej choroby skóry jest wielokierunkowe. Obejmuje kilka metod, które najlepiej jest połączyć:
- eliminacja czynników modyfikowalnych – tu można wymienić porzucenie palenia tytoniu, redukcję masy ciała (w przypadku nadwagi lub otyłości), wyrównanie chorób przewlekłych – zwłaszcza cukrzycy i chorób autozapalnych;
- unikanie obcisłych ubrań i materiałów syntetycznych;
- stosowanie pod prysznic środka antyseptycznego, takiego jak roztwór chlorheksydyny – choć należy zaznaczyć, że NIE JEST to choroba, która wynika ze złej higieny, takie działanie może przynieść korzyści dla pacjenta;
- miejscowa farmakoterapia – obejmuje środki oczyszczające skórę, środki keratolityczne (pochodne witaminy A) i antybiotyki;
- w umiarkowanych i ciężkich przypadkach przepisuje się pacjentom leczenie doustne – retinoidy i antybiotyki.
W ostatnich latach pojawiły się doniesienia o skuteczności leków biologicznych, jednak decyzja o takiej formie leczenia leży w gestii ośrodków referencyjnych. Warto też zaznaczyć, że nie istnieją sprawdzone dowody na to, że określone diety w jakikolwiek sposób łagodzą przebieg choroby.
Diagnoza – pierwszy krok w złożonej walce z trądzikiem odwróconym
Trądzik odwrócony to przewlekła i nawracająca choroba skóry. Diagnoza opiera się na charakterystycznych objawach klinicznych, takich jak powstawanie bolesnych ropni, przetok i blizn, szczególnie w obszarach zgięciowych ciała. Rozpoznanie tej choroby to dopiero początek złożonej walki, która wymaga kompleksowego podejścia. Leczenie trądziku odwróconego jest wielowymiarowe. Obejmuje ono nie tylko farmakoterapię, która może wymagać stosowania różnych rodzajów leków w odpowiednich schematach, ale także postępowanie domowe i samodyscyplinę pacjenta.
Źródła:
- Anduquia-Garay F, Rodríguez-Gutiérrez MM, Poveda-Castillo IT, Valdes-Moreno PL, Agudelo-Rios DA, Benavides-Moreno JS, Lozada-Martínez ID, Bolaño-Romero MP, Borraez-Segura B, Rahman S. Hidradenitis suppurativa: Basic considerations for its approach: A narrative review. Ann Med Surg (Lond). 2021 Aug 5;68:102679. doi: 10.1016/j.amsu.2021.102679. PMID: 34401142; PMCID: PMC8353381. [https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8353381/]
- British Association of Dermatologists guidelines for the management of hidradenitis suppurativa (acne inversa) 2018 [https://onlinelibrary.wiley.com/doi/10.1111/bjd.17537]
- Alikhan A, Sayed C, Alavi A, Alhusayen R, Brassard A, Burkhart C, Crowell K, Eisen DB, Gottlieb AB, Hamzavi I, Hazen PG, Jaleel T, Kimball AB, Kirby J, Lowes MA, Micheletti R, Miller A, Naik HB, Orgill D, Poulin Y. North American clinical management guidelines for hidradenitis suppurativa: A publication from the United States and Canadian Hidradenitis Suppurativa Foundations: Part II: Topical, intralesional, and systemic medical management. J Am Acad Dermatol. 2019 Jul;81(1):91-101. doi: 10.1016/j.jaad.2019.02.068. Epub 2019 Mar 11. PMID: 30872149; PMCID: PMC9131892.[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9131892/]
- Vossen ARJV, van der Zee HH, Prens EP. Hidradenitis Suppurativa: A Systematic Review Integrating Inflammatory Pathways Into a Cohesive Pathogenic Model. Front Immunol. 2018 Dec 14;9:2965. doi: 10.3389/fimmu.2018.02965. PMID: 30619323; PMCID: PMC6302105.[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6302105/]
- Napolitano M, Megna M, Timoshchuk EA, Patruno C, Balato N, Fabbrocini G, Monfrecola G. Hidradenitis suppurativa: from pathogenesis to diagnosis and treatment. Clin Cosmet Investig Dermatol. 2017 Apr 19;10:105-115. doi: 10.2147/CCID.S111019. PMID: 28458570; PMCID: PMC5402905. [https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5402905/]