Z zaparciami zmaga się około 30% małych dzieci. Według niektórych badań nawet 40% przypadków zaczyna się już w pierwszym roku życia. Poniżej znajduje się kilka niezbędnych informacji na temat diagnostyki i leczenia zaparć u małych dzieci oraz praktycznych wskazówek (zwłaszcza żywieniowych) dla rodziców.
Spis treści:
- Zaparcia u małych dzieci – kryteria rozpoznania
- Częstotliwość wypróżnień u małych dzieci a zaparcia
- Jak powstają zaparcia u dziecka?
- Przyczyny zaparć u małych dzieci
- Objawy – jak rozpoznać zaparcia u dziecka?
- Diagnostyka zaparć u dzieci
- Leczenie zaparć u dzieci
- Zapobieganie zaparciom u dziecka – praktyczne wskazówki dla rodziców
- Zaparcia u dziecka – podsumowanie
Zaparcia u małych dzieci – kryteria rozpoznania
Zaparcia są definiowane jako oddawanie twardego, zbitego stolca, którego wydalanie wymaga dużego wysiłku. W rezultacie stolec jest oddawany rzadziej niż byłoby to typowe dla danego wieku.
Aby rozpoznać zaparcia u małych dzieci, muszą zostać spełnione co najmniej 2 kryteria występujące co najmniej 1 raz w tygodniu przez co najmniej 1 miesiąc:
- 2 lub mniej wypróżnień w ciągu tygodnia;
- epizody nadmiernego zatrzymania stolca;
- epizody bolesnych lub twardych wypróżnień;
- epizody stolców o dużej średnicy;
- obecność dużej masy kałowej w odbytnicy.
Ponadto u dzieci, które samodzielnie korzystają z toalety, można wziąć pod uwagę również:
- co najmniej jeden epizod w tygodniu nietrzymania moczu u dziecka, które ma już umiejętność korzystania z toalety;
- epizod stolców o dużej średnicy, które mogą blokować toaletę.
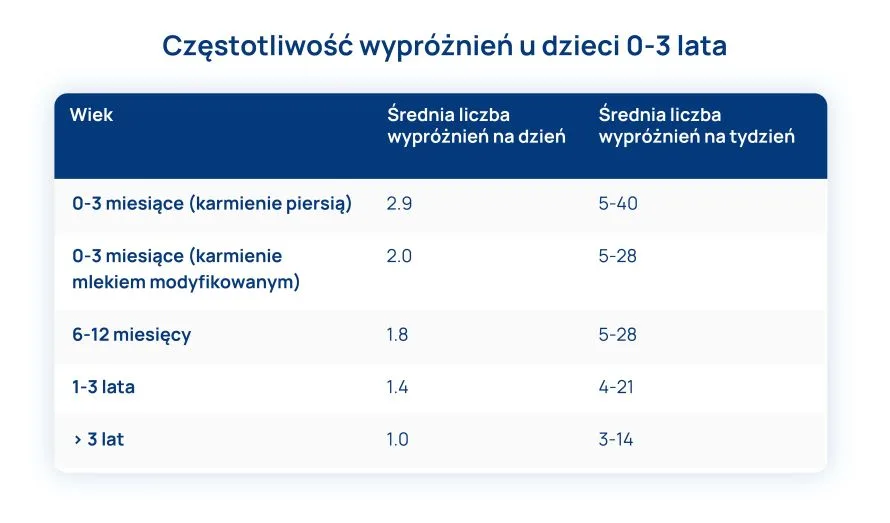
Częstotliwość wypróżnień u małych dzieci a zaparcia
Częstotliwość wypróżnień zmniejsza się wraz z wiekiem ze średniej 3,0 dziennie w wieku 4 tygodni do 1,3 dziennie w wieku 4 lat. Wypróżnienia są częstsze u niemowląt karmionych piersią w porównaniu z niemowlętami karmionymi mlekiem modyfikowanym. Około 97% dzieci w wieku od 1 do 4 lat oddaje stolec od 1 do 3 razy dziennie. W tabeli przedstawiono prawidłową częstotliwość wypróżnień u niemowląt i dzieci.
Częstotliwość wypróżnień u dzieci 0-3 lata
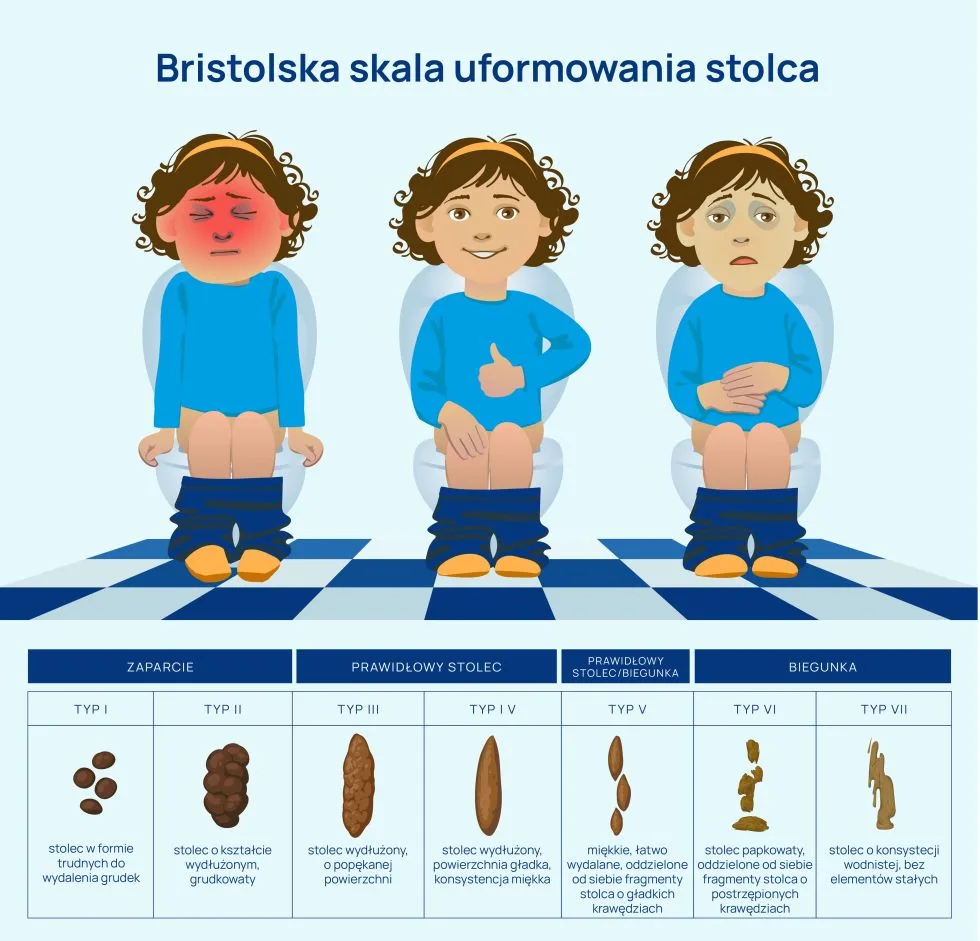
Bristolska Skala Uformowania Stolca
Bristolska Skala Uformowania Stolca (ang. Bristol Stool Form Scale) to naukowa klasyfikacja pozwalająca ocenić stolec według 7 grup na postawie jego kształtu i konsystencji. Stolec typu 1 i 2 oraz obecność krwi na stolcu wymaga konsultacji z lekarzem pierwszego kontaktu (pediatrą).
Bristolska Skala Uformowania Stolca
Jak powstają zaparcia u dziecka?
Zaparcia u dzieci powstają w wyniku wstrzymywania wypróżniania. Wówczas błona śluzowa okrężnicy wchłania wodę z kału, a zatrzymane stolce stają się coraz trudniejsze do wydalenia.
Proces ten prowadzi do błędnego koła zatrzymywania stolca, w którym odbytnica jest coraz bardziej rozdęta, co skutkuje nietrzymaniem stolca z przepełnienia, utratą czucia w odbycie, a ostatecznie utratą normalnej potrzeby wypróżniania.
Zwiększenie gromadzenia się kału w odbytnicy powoduje również zmniejszenie ruchliwości jelita, prowadząc do wzdęć i bólu brzucha.
Przyczyny zaparć u małych dzieci
Patofizjologia zaparć u dzieci w pierwszych latach życia jest złożona i nie do końca poznana. Przyczyną zaparć może być celowe powstrzymywanie się przed defekacją (tzn. zaparcie idiopatyczne – najczęstszy typ zaparcia).
Wynika to z wcześniejszego doświadczenia bólu spowodowanego suchym i twardym stolcem. U małych dzieci początek zaparć może zbiegać się z rozszerzeniem diety lub nauką korzystania z toalety.
Przyczyną zaparć u dziecka może być również choroba organiczna (choroby jelita grubego, odbytu lub odbytnicy) lub przyjmowane leki.
Objawy – jak rozpoznać zaparcia u dziecka?
Na zaparcia u dziecka mogą wskazywać:
- mniej niż trzy wypróżnienia w tygodniu;
- stolce twarde i suche;
- ból podczas wypróżniania;
- popuszczanie stolca i brudzenie bielizny;
- postawa retencyjna – przy odczuciu parcia na stolec chowanie się przed otoczeniem, zaciskanie pośladków, przyjmowanie pozycji stojącej na palcach;
- sporadyczna obecność niewielkiej ilości krwi na powierzchni twardego stolca lub papierze toaletowym (uwaga: obecność krwi w stolcu zawsze wymaga dalszej diagnostyki);
- utrata apetytu, ból brzucha oraz uwypuklony i zwiększony obwód brzucha (po wypróżnieniu apetyt wraca, a obwód brzucha się zmniejsza).
>> Przeczytaj: Przewlekły ból brzucha u dzieci. Kiedy powinien nas niepokoić?
Diagnostyka zaparć u dzieci
Diagnoza zaparć dziecięcych polega na zebraniu szczegółowego wywiadu przez lekarza pediatrę, badaniu fizykalnym (możliwe badanie palcem przez odbyt), wykluczeniu istnienia chorób rzadkich (np. choroby Hirschsprunga) oraz alergii pokarmowych (zwłaszcza na białka mleka krowiego u niemowląt).
W pierwszej kolejności ustala się m.in. częstość wypróżnień, wygląd stolca, czas trwania zaparcia, sposób oddawania stolca. W tym celu pomocny jest tzn. dzienniczek wypróżnień z datą, typem stolca oraz uwagami (np. wypróżnianie z wysiłkiem) jeszcze przed wizytą u lekarza.
Do objawów alarmowych zaparć u dzieca należą:
- gorączka,
- brak przyrostu masy ciała,
- krew w stolcu,
- niedokrwistość,
- nieprawidłowości w badaniu fizykalnym (np. zmiany w okolicy odbytowej),
- ból brzucha budzący w nocy,
- dodatni wywiad rodzinny w kierunku raka jelita grubego lub nieswoistego zapalenia jelita.
W przypadku ich wystąpienia wykonuje się dalszą diagnostykę w oparciu o odpowiednie badania laboratoryjne.

Leczenie zaparć u dzieci
Są trzy etapy leczenia zaparć. Pierwszy etap polega na oczyszczaniu jelita z zalegających mas kałowych przy użyciu makrogoli i/lub wlewek czyszczących. Według badań są one bezpieczne, skuteczne i dobrze tolerowane.
Drugim etapem jest leczenie podtrzymujące. W przypadku dzieci powyżej 6. miesiąca życia rekomendowanymi lekami są preparaty glikolu polietylenowego, czyli tzn. makrogole (u dzieci poniżej 6. miesiąca życia stosuje się laktulozę). Dawki leków redukuje się po co najmniej dwóch miesiącach od przywrócenia prawidłowej rytmiki wypróżnień i konsystencji stolca. Ponadto, u dzieci do 6. miesiąca życia przywraca się regularne wypróżnienia poprzez regularne karmienia co 3 godziny oraz ewentualną zmianę mleka modyfikowanego na preparat typu Comfort, a w przypadku braku poprawy preparat zhydrolizowany.
>> Sprawdź: Najczęstsze zaburzenia czynnościowe przewodu pokarmowego u małych dzieci
Etapem trzecim jest zapobieganie nawrotom. Bardzo ważnym elementem leczenia jest zatem edukacja opiekunów co do przyczyn i sposobów zapobiegania ich w przyszłości. W przypadku dzieci już korzystających z toalety zaburzenie ustępuje, gdy dziecko nabiera pewności siebie i ufa, że wypróżnianie nie będzie sprawiać bólu. W przypadku dzieci w trakcie nauki korzystania z toalety odchodzi się od metody przymusowego korzystania z toalety.
Ponadto, opiekunowie powinni zapewnić dziecku produkty zawierające błonnik, dbać o wypijanie odpowiedniej ilości wody oraz regularną aktywność ruchową dziecka.
Zapobieganie zaparciom u dziecka – praktyczne wskazówki dla rodziców
Kluczowe jest zadbanie o dietę z odpowiednią ilością błonnika (zapotrzebowanie na błonnik w przypadku dzieci w wieku 1-3 lata wynosi 10 gramów/dobę). Tutaj warto zaznaczyć, że dieta dziecka (o ile wymaga modyfikacji) nie powinna być zmieniana drastycznie i zbyt szybko.
Należy powoli i stopniowo włączać produkty bogate w błonnik – w ten sposób dąży się do stopniowej adaptacji organizmu oraz unika się nagłego zwiększenia ilości gazów jelitowych i wzdęć, które mogą wystąpić u dzieci nieprzyzwyczajonych do spożywania produktów bogatych w błonnik.
Można zatem:
- kupić pieczywo graham, zamiast zwykłej bułki,
- podać do posiłku warzywo (np. paprykę, ogórek, sałatę),
- kupić owoc (np. jabłko) do pochrupania zamiast gotowych musów,
- dodać do jogurtu ½ łyżeczki otrębów lub zmielić orzechy,
- ugotować makaron pełnoziarnisty zamiast zwykłego,
- kupić warzywa sezonowe (np. kalarepę, rzodkiewki, marchew) zamiast chrupek kukurydzianych.
Należy zadbać o ilość wypijanej wody oraz ciągły dostęp do niej (pełna szklanka w domu oraz butelka z wodą na wyjścia). Woda wpływa na spoistość (zmiękczanie) stolca.
Ważne jest też unikanie słodyczy, zwłaszcza z udziałem ziarna kakaowego (czekolada, cukierki czekoladowe, ciastka czekoladowe, batoniki, płatki śniadaniowe czekoladowe, kakao do picia itd.)
Rodzice muszą zapewnić regularną aktywność ruchową dziecka. Wspomaga ona pracę jelit (codzienny spacer, rowerek, basen itd.).
W profilaktyce stosuje się też zapewnienie dziecku prawidłowej fizjologicznej pozycji podczas wypróżniania (tzn. pozycji kucnej, kiedy uda przylegają do jamy brzusznej i dzięki temu powodują nacisk na jelito grube oraz na okrężnicę). W przypadku korzystania z toalety dla dorosłych należy podstawić dziecku podnóżek.
Początkowo dobrze jest zachęcić dziecko do treningu defekacji polegającym na siadaniu na nocnik z książeczkami lub ulubionymi zabawkami. Jeśli dziecko uczęszcza do żłobka lub przedszkola, należy poinformować opiekunkę w placówce o zaistniałym problemie.
Nie należy podawać dziecku środków przeczyszczających ani stosować wlewek doodbytniczych bez konsultacji z lekarzem.
Zaparcia u dziecka – podsumowanie
Zaburzenia defekacji we wczesnym etapie życia dziecka (po wykluczeniu chorób organicznych przewodu pokarmowego i innych) mają charakter przemijający. Pomocna w ocenie może okazać się Bristolska Skala Uformowania Stolca oraz prowadzenie dzienniczka wypróżnień.
Leczenie zaparć u dziecka jest wielokierunkowe, głównie farmakologiczne i dietetyczne. Należy zadbać o odpowiednie żywienie dziecka, ilość wypijanych płynów (głównie woda) oraz zachęcanie do aktywności ruchowej.
W przypadku występowania objawów alarmowych (tj. krew w stolcu) należy wykonać odpowiednie badania laboratoryjne.
Bibliografia
- Chumpitazi BP. I wsp.: Bristol Stool Form Scale reliability and agreement decreases when determining Rome III stool form designations. Neurogastroenterol Motil. 2016 Mar;28(3):443-8. doi: 10.1111/nmo.12738. Epub 2015 Dec 21. PMID: 26690980; PMCID: PMC4760857.Benninga M. A., Nurko S., Faure C., Hyman P. E., Roberts I., N. L. Schechter. Childhood Functional Gastrointestinal Disorders: Neonate/Toddler. Gastroenterology, 2016; 150: 1443-1455.
- Biggs W.S., Dery W.H. Evaluation and treatment of constipation in infants and children. Am Fam Physician. 2006; 73(3):469-77.
- Oracz G. Ból brzucha u dzieci – podstawowe zasady diagnostyki i leczenia przydatne pediatrom. Standardy medyczne/ Pediatria. 2022; 19.
- Van Den Berg M. M., Benninga M. A., Di Lorenzo C. Epidemiology of childhood constipation: a systematic review. Am J Gastroenterol. 2006; 101 (10): 2401–2409.
- Jarosz M. (red.), Normy żywienia dla populacji Polski i ich zastosowanie, NIZP-PZH, 2020.

