Spis treści
- Czym są pierwotne niedobory odporności?
- Jakie są najczęstsze postaci wrodzonych niedoborów odporności u dzieci?
- Kiedy podejrzewać wrodzone niedobory odporności u dzieci?
- Co zatem jest normą?
- Jakie zmienne prowadzą do częstszych infekcji u dzieci?
- Podsumowanie
Częste infekcje u dzieci zawsze rodzą pytanie o potencjalne niedobory odporności, stąd podstawowa wiedza na ten temat z pewnością uspokoi niejednego rodzica. Jakie są najczęstsze tego typu zaburzenia? Jakie sygnały powinny skłaniać ku diagnostyce? A może to nie wrodzony defekt, lecz czynniki modyfikowalne predysponują do zakażeń? W poniższym artykule znajdziesz odpowiedzi na te oraz wiele innych pytań.
Czym są pierwotne niedobory odporności?
Pierwotny niedobór odporności to termin obejmujący wielki zbiór chorób i zaburzeń spowodowanych dziedzicznymi defektami układu odpornościowego. Ich obraz kliniczny reprezentuje spektrum dysfunkcji układu odpornościowego, od nawracających (w tym stosunkowo łagodnych) lub oportunistycznych infekcji po choroby autoimmunologiczne i nowotworowe. Szacunkowa ogólna częstość występowania tej gamy schorzeń waha się od 1:10 000 do 1:100 000 w zależności od poszczególnych populacji. Według danych Międzynarodowej Unii Towarzystw Immunologicznych w 2009 roku liczba znanych wrodzonych defektów odporności wynosiła 150, a po 10 latach liczba ta wzrosła do aż 404 jednostek chorobowych (!). Tak dynamiczny rozwój wiedzy oraz jej ogromna objętość sprawiają, że nawet w dużym skrócie trudno jest przedstawić je kompleksowo, stąd poniższy artykuł skupia się przede wszystkim na opisie najczęstszych oraz objawach, które powinny zapalać „czerwone światło”.
Jakie są najczęstsze postaci wrodzonych niedoborów odporności u dzieci?
Według danych literaturowych najczęstszymi postaciami defektów odporności u dzieci są zaburzenia funkcji limfocytów T (ok. ⅓ przypadków, wśród których znajdują się m.in. zespół DiGeorge’a, zespół hiper-IgM czy niedobór receptora interleukiny 12), limfocytów B (m.in. agammaglobulinemia Brutona), defekty mieszane dotyczące obu podklas wymienionych limfocytów (różne typy tzw. ciężkiego złożonego niedoboru odporności, zespół Wiskotta-Aldricha, zespół nagich limfocytów, zespół ataksja-teleangiektazja), zaburzenia części układu odpornościowego zwanego układem dopełniacza oraz liczne zespoły związane z defektami fagocytozy (czyli procesem „zjadania” zarazków i uszkodzonych komórek przez leukocyty).
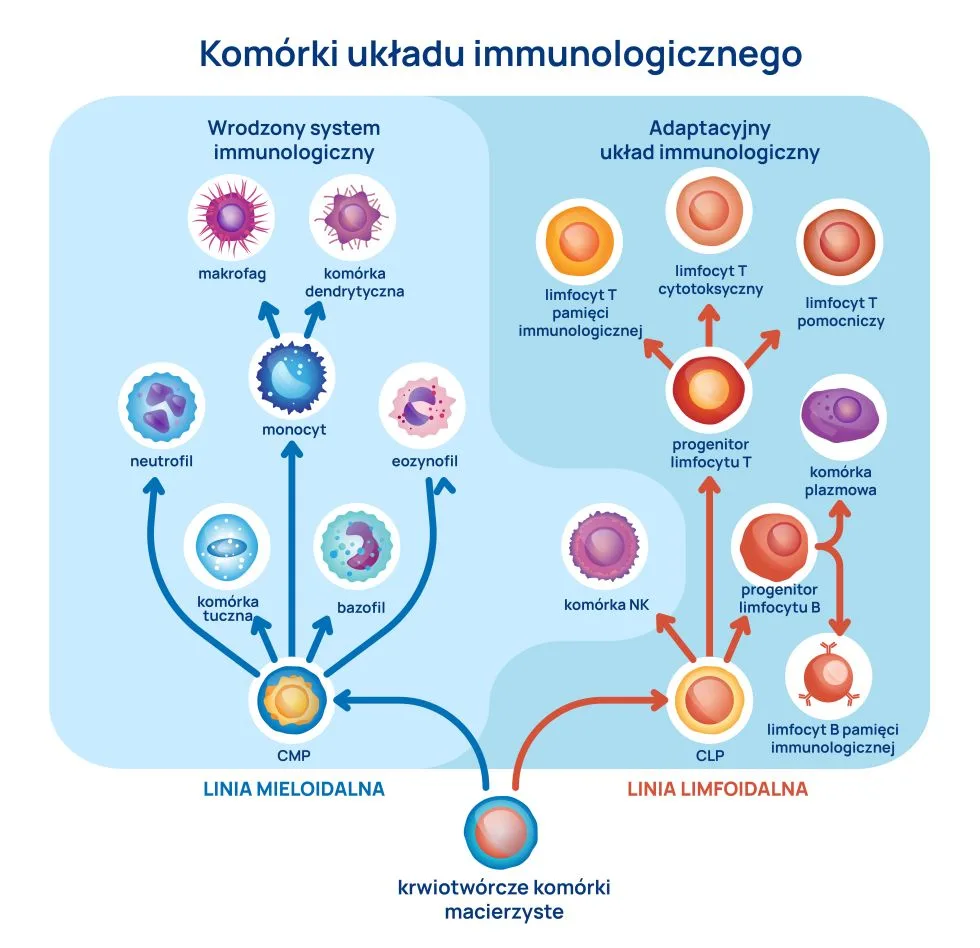
Kiedy podejrzewać wrodzone niedobory odporności u dzieci?
Należy pamiętać, że nawracające infekcje u dzieci są częstym zjawiskiem w pediatrii i najczęściej uważane są za część normalnego procesu dorastania, jednak istnieją sygnały wskazujące na potencjalne defekty układu immunologicznego. Eksperci współpracujący z fundacją Jeffreya Modella podają, że potencjalny niedobór odporności należy podejrzewać u dziecka z co najmniej 4 infekcjami ucha lub 2 ciężkimi zapaleniami zatok w ciągu roku, co najmniej 2 cyklami mało skutecznej antybiotykoterapii, co najmniej 2 zapaleniami płuc w ciągu roku, u niemowląt z brakiem przyrostu masy ciała lub normalnego wzrostu, u dzieci z nawracającymi, głębokimi ropniami skórnymi lub narządowymi, uporczywymi pleśniawkami w obrębie jamy ustnej lub nawracającymi infekcjami grzybiczymi skóry, koniecznością podawania antybiotyków w formie dożylnej w celu wyleczenia infekcji, co najmniej dwoma głęboko umiejscowionymi zakażeniami (w tym posocznica) oraz przy dodatnim wywiadzie rodzinnym w kierunku wrodzonych defektów odporności. Warto dodać, że według danych literaturowych sumienne stosowanie powyższych kryteriów i tak prowadzi do „przeoczenia” około 30% chorych dzieci, stąd eksperci coraz częściej zalecają, że samo podejrzenie defektu odporności powinno skłaniać ku (racjonalnej) diagnostyce.

Co zatem jest normą?
Immunolodzy podają, że od 6 do 10 samoograniczających się infekcji wirusowych rocznie to norma; dodatkowo w okresie jesienno-zimowym można spodziewać się częstszych infekcji u dzieci, które mogą utrzymywać się przez do 2 tygodni, stąd może wydawać się, że dziecko nie czuje się dobrze przez większą część tego okresu. Wielu rodziców doświadczyło już zależności, według której w przypadku małych dzieci mających rodzeństwo, uczęszczających do żłobka lub przedszkola oraz dzieci narażonych na palenie, lub zanieczyszczone powietrze wskaźnik infekcji jest wyższy w porównaniu z dziećmi, u których nie występują te czynniki ryzyka.

Jakie zmienne prowadzą do częstszych infekcji u dzieci?
Oprócz wspomnianych wyżej czynników istotną rolę w zapobieganiu infekcji u dzieci odgrywa odpowiednie odżywienie i prowadzony tryb życia. Niedobór niektórych makro- oraz mikroelementów (takich jak cynk, żelazo, witamina D3), a także tryb życia prowadzący do nadmiernej masy ciała i otyłości u dziecka sprawiają, że maluch może chorować częściej niż jego rówieśnicy. Stąd, jako postępowanie początkowe, warto udać się do lekarza pierwszego kontaktu, przeprowadzić podstawową diagnostykę (oznaczenie morfologii z rozmazem, żelaza, ferrytyny, TSH, fT4, białka całkowitego, stężenia witaminy D3) oraz zadbać o optymalne żywienie i ruch na czystym, świeżym powietrzu. Konsultacja lekarska jest tutaj ważna, gdyż oprócz wrodzonych niedoborów odporności u dzieci do częstszych zakażeń predysponują nierozpoznane i nieleczone przewlekłe choroby układu oddechowego (np. astma wczesnodziecięca), zaburzenia laryngologiczne (przerost migdałków), alergie czy wrodzone wady serca.

Podsumowanie
Najczęściej bardzo trudno zróżnicować, które dziecko z częstymi zakażeniami cierpi z powodu wrodzonych niedoborów odporności u dzieci (poza przypadkami charakterystycznymi i/lub ciężkimi); samo pomyślenie o możliwości występowania tego typu zaburzeń wystarczy do zapytania swojego pediatry, czy i ewentualnie kiedy rozpoczynać diagnostykę w tym kierunku. Warto pamiętać, że dużą rolę odgrywa tu środowisko, w jakim żyje dane dziecko, sposób odżywiania i choroby współistniejące, stąd dopiero szczegółowa analiza kontekstu klinicznego da jednoznaczny sygnał do rozpoczęcia poszukiwań.
Przeczytaj też: Jak wzmocnić układ immunologiczny u dorosłych i dzieci?
Piśmiennictwo
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC10419544/
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8023064/
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8961698/
- https://www.ncbi.nlm.nih.gov/books/NBK500027/
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8964589/
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC10116010/
- https://aacijournal.biomedcentral.com/articles/10.1186/s13223-018-0290-5/tables/2

