Spis treści
- Historia sepsy
- Sepsa – definicja
- Grupy ryzyka rozwoju sepsy
- Sepsa – objawy
- Badania laboratoryjne
- Leczenie sepsy
- Sepsa meningokokowa
- Profilaktyka sepsy
Co roku odnotowuje się na świecie ok. 50 mln przypadków sepsy, z czego 11 mln kończy się zgonem („The Lancet”). W Polsce, zdaniem eksperta prof. Andrzeja Kűblera, prezesa Stowarzyszenia na rzecz Badania i Leczenia Sepsy „Pokonaj Sepsę”, sepsa dotyka rocznie co najmniej 50 tysięcy pacjentów, ze spośród których co drugi umiera.
Świadomość objawów sepsy i konieczności natychmiastowego reagowania daje szansę na jej pokonanie. Tylko szybkie rozpoznanie oraz podanie w odpowiednim czasie leków zwiększa szanse pacjenta na przeżycie i powrót do zdrowia. Każda godzina opóźnienia w rozpoznaniu sepsy oddala taką szansę o 7-8%.
Historia sepsy
Termin „sepsa” wywodzi się z języka greckiego i został wprowadzony w IV wieku p.n.e. przez Hipokratesa dla określenia procesu gnicia materii organicznej. Przez wiele lat pojęcie to nie było ściśle sprecyzowane, chociaż z czasem zaczęto je zawężać do zakażeń ogólnoustrojowych. Ujednolicenie pojęć związanych z sepsą i jej obrazem klinicznym pojawiło się po raz pierwszy dopiero w 1991 r. w opracowaniu przygotowanym przez American College of Chest Physicians i Society of Critical Care Medicine. W Polsce termin „sepsa” bywa zastępowany przez określenie „posocznica” od słowa „posoka”.
Sepsa – definicja
Aktualnie obowiązująca definicja sepsy pochodzi z 2016 roku i została opracowana przez zespół specjalistów wybranych przez European Society of Intensive Care Medicine oraz Society of Critical Care Medicine. Uznano, że:
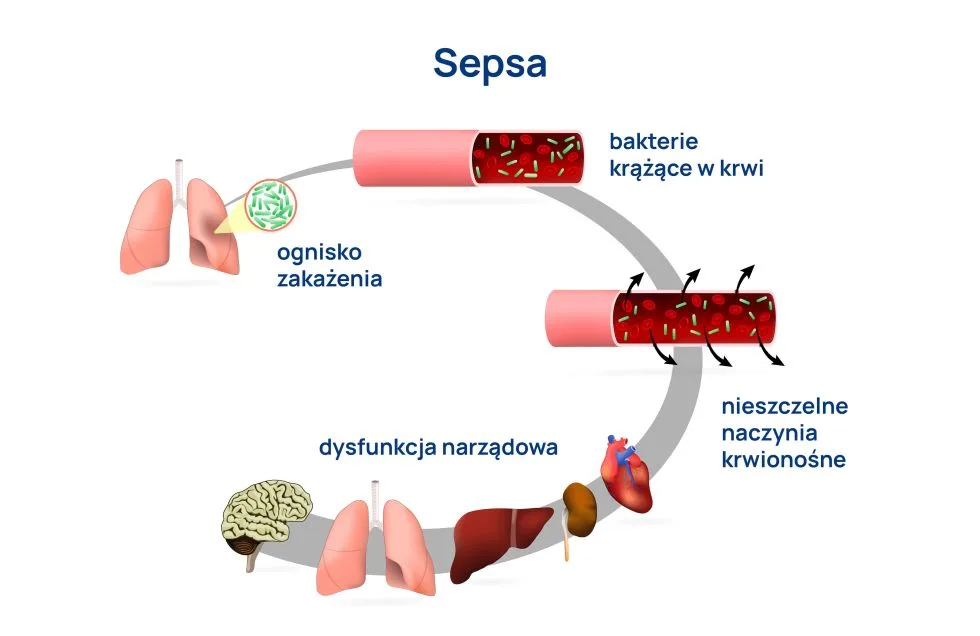
Sepsa jest zagrażającą życiu dysfunkcją narządów, spowodowaną niewłaściwą reakcją ustroju na zakażenia.
Przekładając definicję na prostszy język – sepsa to stan zagrażający życiu, w którym na skutek zakażenia dochodzi do uszkadzania własnych tkanek i narządów poprzez nieprawidłową reakcję organizmu. Stan, w którym zaburzenia są tak głębokie, że znacząco zwiększają śmiertelność, określany jest mianem wstrząsu septycznego.
Grupy ryzyka rozwoju sepsy
Sepsa może dotknąć każdego, jednak najbardziej narażone są na nią osoby z obniżoną odpornością.
W przypadku sepsy pozaszpitalnej, która zazwyczaj ma piorunujący przebieg, najczęściej chorują dzieci, młodzież i młodzi dorośli, rzadziej osoby starsze.
W warunkach szpitalnych szczególnie narażeni na sepsę są pacjenci:
- po zabiegach chirurgicznych,
- wentylowani mechanicznie,
- żywieni dojelitowo,
- z długo utrzymywanymi cewnikami,
- z wszczepionymi protezami i innymi ciałami obcymi,
- po przetoczeniach płynów i/lub preparatów krwiopochodnych,
- poddani długotrwałemu leczeniu antybiotykami.
Przyczyny sepsy (etiologia zakażeń)
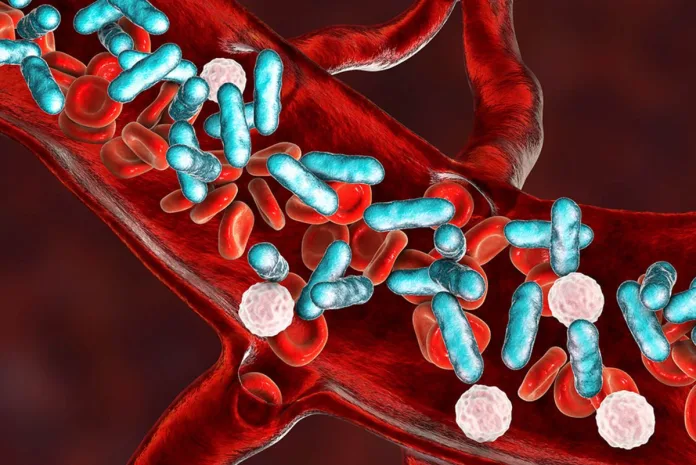
Sepsa nie jest oddzielną jednostką chorobową. Stan kryjący się pod tym pojęciem jest spowodowany patologiczną reakcją układu odpornościowego na zakażenie i może być konsekwencją każdej infekcji. Chociaż w zdecydowanej większości przypadków za zakażenie odpowiedzialne są bakterie, sepsę mogą wywoływać również wirusy i grzyby.
Sepsa pozaszpitalna, która może dotykać również uprzednio zdrowych ludzi, jest wywoływana głównie przez kilka gatunków bakterii:
- Neisseria meningitidis (meningokoki),
- Streptococcus pneumoniae (pneumokoki),
- Haemophilus influenzae (pałeczki hemofilne),
- Streptococcus pyogenes,
- Salmonella spp.
W szpitalu przyczyną sepsy mogą być różnorodne szczepy bakterii, w tym typowo szpitalne, oporne na antybiotyki, rzadziej powodem jest infekcja wywołana przez grzyby lub wirusy. Najczęściej sepsę szpitalną wywołują:
- Escherichia coli,
- Klebsiella pneumoniae,
- Pseudomonas aeruginosa,
- Acinetobacter baumanii,
- Staphylococcus aureus,
- Streptococcus spp,
- Staphylococcus spp, inne niż gronkowiec złocisty
- Candida albicans.
Sepsa – objawy
Objawy sepsy w początkowej fazie są mało swoiste, co jest uznawane za główną przyczynę wysokiej śmiertelności z jej powodu. Symptomy sepsy zazwyczaj pojawiają się nagle, a stan pacjenta ulega szybkiemu pogorszeniu. Pacjenci z podejrzeniem sepsy powinni być w jak najszybszym czasie poddani leczeniu w warunkach szpitalnych.
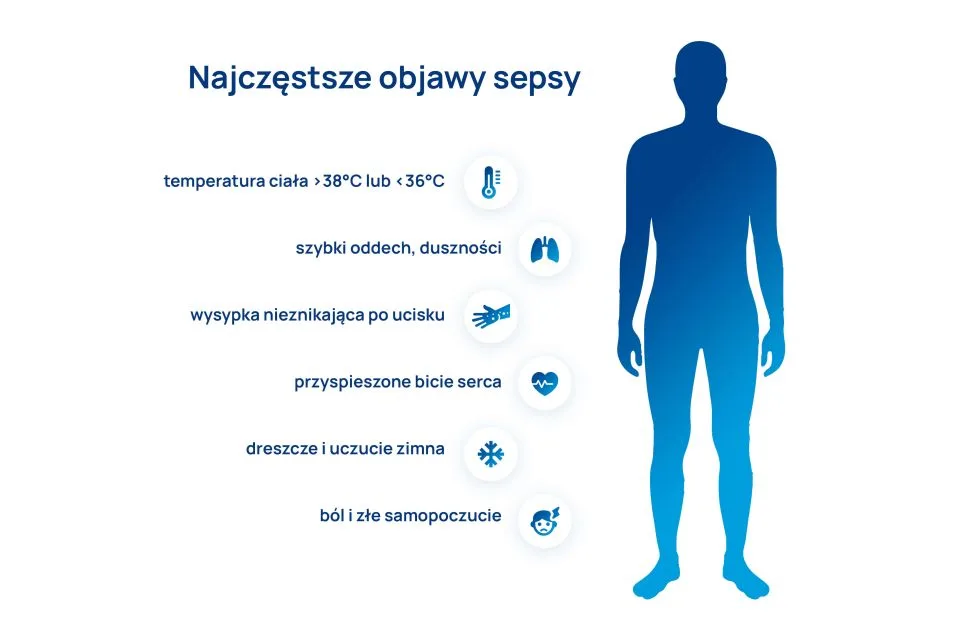
Diagnozę sepsy opiera się na wywiadzie lekarskim, obserwacjach klinicznych i ocenie zmian czynnościowych organizmu. W przebiegu sepsy pojawiają się:
- temperatura ciała >38°C lub <36°C,
- dreszcze i uczucie zimna,
- szybki oddech, duszności,
- przyspieszone bicie serca,
- obniżone ciśnienie tętnicze,
- wysypka nieznikająca po ucisku,
- zaburzenia świadomości,
- ból i złe samopoczucie,
- obrzęki,
- zimne dłonie, spocona skóra.
Odstępstwa od normy w wynikach badań laboratoryjnych krwi są zależne od stadium zaawansowania zmian chorobowych wywołanych sepsą. W krwi pacjenta można zaobserwować:
- wzrost stężenia glukozy (przy braku cukrzycy),
- zwiększenie liczby leukocytów >12 000/µl (leukocytoza) lub zmniejszenie ich liczby <4000/µl (leukopenia),
- obecność >10% niedojrzałych postaci neutrofilów,
- wzrost wartości CRP (białka C-reaktywnego),
- wzrost wartości PCT (prokalcytoniny),
- wzrost stężenia mleczanów.

Narastające objawy upośledzenia czynności narządów w przebiegu sepsy mogą prowadzić do obniżenia ciśnienia tlenu w krwi tętniczej, ostrego skąpomoczu, wzrostu stężenia kreatyniny i bilirubiny, zaburzenia krzepnięcia krwi, niedrożności porażennej jelit i innych zmian.
Badania laboratoryjne
Wyniki badań laboratoryjnych są niezwykle istotne zarówno dla oceny nasilenia reakcji zapalnej, stopnia uszkodzenia narządów, jak i wykrycia patogenu, który był przyczyną zakażenia.

U pacjenta chorego na sepsę zlecane są: morfologia z rozmazem, CRP, prokalcytonina, gazometria, stężenie mleczanów, glukoza, kreatynina, bilirubina oraz posiewy krwi i innych materiałów, zależnie od przypuszczalnego miejsca zakażenia. Pomocne są również badania obrazowe: RTG, USG i tomografia komputerowa.
Rozszerzenie diagnostyki sepsy o inne badania wynika ze stanu klinicznego pacjenta.
Leczenie sepsy
Leczenie sepsy polega na jak najszybszym podaniu antybiotyków oraz podjęciu intensywnej opieki medycznej (podaż płynów, podtrzymywanie najważniejszych czynności życiowych).
Ze względu na konieczność szybkiego działania, antybiotykoterapia wdrażana jest jeszcze przed otrzymaniem wyniku posiewu bakteriologicznego, na który czeka się kilka dni. Początkowo stosowane są antybiotyki o szerokim spektrum działania, obejmujące swoim zakresem większość potencjalnych patogenów. Po zapoznaniu z antybiogramem (profilem wrażliwości na leki), leczenie empiryczne jest korygowane i przechodzi się na leczenie celowane. Ocena lekowrażliwości zidentyfikowanych drobnoustrojów jest szczególnie istotna w sepsie szpitalnej wywoływanej często przez wielooporne szczepy bakterii.
W pokonaniu sepsy niezwykle ważne jest również wykrycie i usunięcie ogniska zakażenia. Często źródłem drobnoustrojów są dreny, cewniki, protezy, ropnie.
Sepsa meningokokowa
Sepsa meningokokowa jest następstwem zakażenia organizmu przez bakterie Neisseria meningitidis (dwoinki zapalenia opon mózgowo-rdzeniowych, meningokoki). Jest ona szczególnie niebezpieczna ze względu na piorunujący, ciężki przebieg i wysoką śmiertelność. Sepsa ta jest przyczyną największej liczby zgonów wśród dzieci z powodu choroby zakaźnej.
Do zakażenia meningokokami dochodzi drogą kropelkową lub poprzez bezpośredni kontakt z chorym/ nosicielem. Na zakażenie najbardziej narażone są osoby w dużych skupiskach ludzkich (żłobki, przedszkola, szkoły, internaty). Sepsa meningokokowa najczęściej dotyka małe dzieci (od 3 miesięcy do 2–5 lat), u których system immunologiczny nie jest w pełni wykształcony oraz nastolatków i młodych dorosłych, ze względu na ich tryb życia ( przebywanie w dużych grupach, pocałunki, picie z jednej butelki, dzielenie się pożywieniem).
Charakterystyczne dla sepsy meningokokowej są wybroczyny na skórze (przede wszystkim na kończynach lub tułowiu), które nie bledną pod wpływem ucisku. Pewne rozpoznanie opiera się na wyniku badania mikrobiologicznego. Potwierdzeniem jest wyhodowanie meningokoków z krwi lub płynu mózgowo rdzeniowego. Wyizolowanie bakterii Neisseria meningitidis z wymazów z nosogardzieli wymaga różnicowania z nosicielstwem.
Leczenie sepsy meningokokowej prowadzone jest na oddziale intensywnej opieki medycznej. Obejmuje podanie antybiotyku, intensywną terapię oraz leczenie podtrzymujące. Opóźnienie w rozpoznaniu i wdrożeniu leczenia może doprowadzić do zgonu nawet w przeciągu kilku godzin.
Do trwałych powikłań po sepsie meningokokowej należą: powikłania neurologiczne, martwica dystalnych części kończyn, blizny skórne.
Osoby z bezpośredniego kontaktu z osobą chorującą na inwazyjną chorobę meningokokową poddawane są chemioprofilaktyce poekspozycyjnej. Kwalifikacji osób do podania profilaktyki dokonuje Inspekcja Sanitarna.
Profilaktyka sepsy
Skuteczną ochroną przed infekcją wywoływaną przez niektóre bakterie odpowiedzialne za sepsę poozaszpitalną są szczepienia. W chwili obecnej dostępne są szczepionki przeciwko:
- meningokokom,
- pneumokokom,
- pałeczkom hemofilnym typu B.
Ograniczyć zakażenia można poprzez higieniczny tryb życia:
- częste mycie rąk,
- unikanie dużych skupisk ludzi,
- unikanie spożywania płynów i posiłków z jednego naczynia/butelki, tymi samymi sztućcami z innymi osobami,
- dbanie o higienę jamy ustnej.
Piśmiennictwo:
- World Health Organization Sepsis https://www.who.int/news-room/fact-sheets/detail/sepsis
- Rudd KE, Johnson SC, Agesa KM, Shackelford KA, Tsoi D, Kievlan DR, et al. Global, regional, and national sepsis incidence and mortality, 1990–2017: analysis for the Global Burden of Disease Study. Lancet. 2020;395(10219):200-11
- Roman Jaeschke, Miłosz Jankowski, Andrzej Kübler Sepsa i wstrząs septyczny www.mp.pl/interna/chapter/B16.II.18.7.
- Jankowski M.: Postępowanie w sepsie i wstrząsie septycznym u dorosłych. Omówienie międzynarodowych wytycznych Surviving Sepsis Campaign 2016. Med. Prakt., 2017; 6: 23–33
- dr hab. n. med. Ernest Kuchar Sepsa i wstrząs septyczny www.mp.pl/pacjent/choroby-zakazne/choroby/zakazenia-bakteryjne/160129,sepsa-i-wstrzas-septyczny
- dr hab. n. med. Ernest Kuchar Zakażenia meningokokowe, sepsa meningokokowi https://www.mp.pl/pacjent/choroby-zakazne/choroby/zakazenia-bakteryjne/160445,zakazenia-meningokokowe-sepsa-meningokokowa
- Skąd się bierze sepsa?https://pacjent.gov.pl/zapobiegaj/skad-sie-bierze-sepsa