- Przyczyny półpaśca, czynniki ryzyka wystąpienia choroby
- Objawy półpaśca i przebieg choroby
- Półpasiec – postacie nietypowe
- Półpasiec – rozpoznanie
- Półpasiec – czy jest zaraźliwy?
- Powikłania półpaśca
- Leczenie półpaśca
Półpasiec to choroba zakaźna, charakteryzująca się wystąpieniem na skórze ciała wykwitów w postaci bolesnych pęcherzyków, umiejscowionych na jednym obszarze ciała. Zmiany skórne występują po jednej stronie, nie przekraczają środkowej linii ciała, stąd w języku polskim pochodzi nazwa choroby – półpasiec.
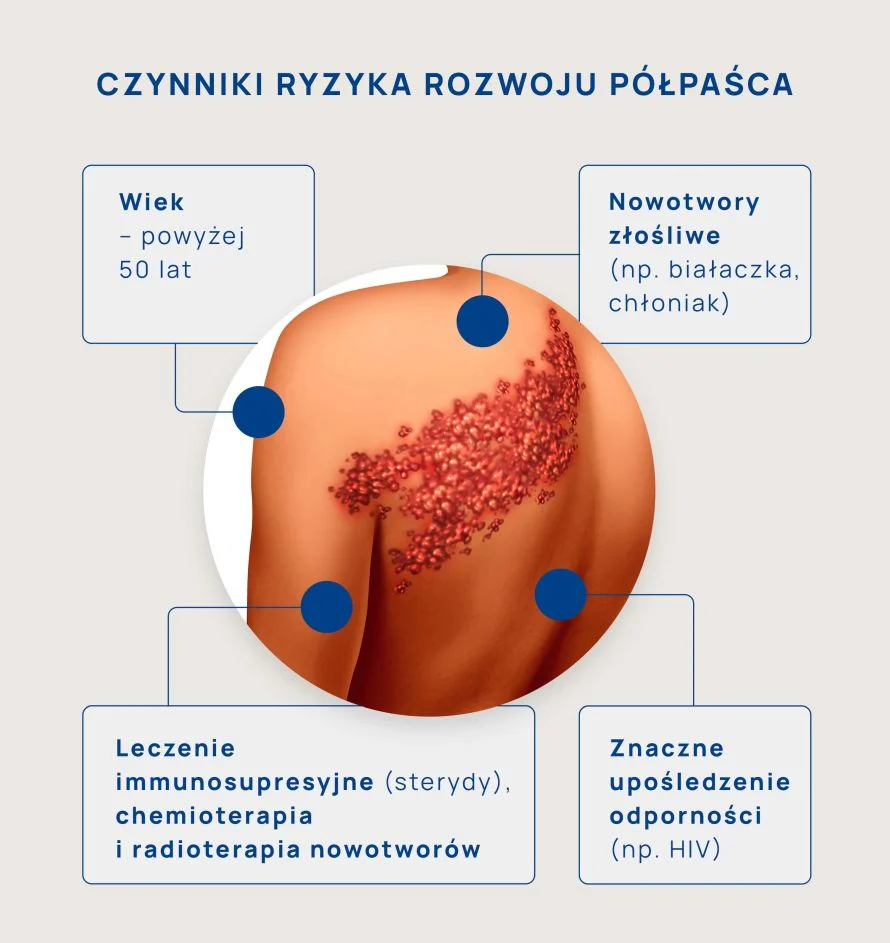
Przyczyny półpaśca, czynniki ryzyka wystąpienia choroby
Półpasiec (łac. herpes zoster) wywoływany jest przez VZV (ang. varicella zoster virus) – wirusa ospy wietrznej i półpaśca. Przyczyną obydwu chorób jest więc ten sam wirus – człowiek nim zakażony najpierw choruje na ospę wietrzną. Po przechorowaniu ospy, wirus pozostaje w organizmie pacjenta w postaci nieaktywnej przez wiele lat. Jeśli dojdzie do spadku odporności, wirus VZV może znów zacząć się namnażać i wywołać półpaśca.
Należy podkreślić, że wirus wywołujący ospę wietrzną i półpaśca nie jest wirusem, który jest przyczyną zachorowania na tzw. małpią ospę.
Spadek odporności prowadzący do rozwoju półpaśca może wynikać z kilku przyczyn.
- Jedną z nich jest wiek – ryzyko rozwinięcia choroby rośnie po 50 r.ż., w USA połowa wszystkich zakażeń występuje u osób po 60 r.ż.
WAŻNE: półpasiec może rozwinąć się u każdego, kto przechorował ospę wietrzną.
- Inną przyczyną spadku odporności, która może prowadzić do rozwoju choroby, jest znaczne jej upośledzenie w przebiegu zakażenia wirusem HIV oraz z powodu nowotworów złośliwych (w tym białaczek i chłoniaków).
- Ostatnia przyczyna spadku odporności to przyjmowanie leków immunosupresyjnych (np. glikokortykosteroidów) lub leczenie nowotworów chemio– i radioterapią.
Objawy półpaśca i przebieg choroby
Charakterystycznym objawem półpaśca są wykwity skórne w postaci pęcherzyków. Jednak należy podkreślić, iż półpasiec zaczyna się wcześniej i, zanim wystąpią zmiany skórne, pacjent może odczuwać objawy ogólne: osłabienie, ból głowy, światłowstręt.
Jeśli chodzi o zmiany skórne, to początkowo pojawia się mrowienie, swędzenie, pieczenie lub ból. Objawy półpaśca mogą mieć różne nasilenie – od występujących bardzo wyraźnie, po dyskretnie odczuwany dyskomfort. Ponieważ zmiany często dotyczą skóry klatki piersiowej, niektóre kobiety opisują je jako dyskomfort, spowodowany noszeniem biustonosza. Dla panów z kolei problemem jest noszenie t-shirta. Objawy czuciowe półpaśca mogą pojawić się kilka dni do kilku tygodni przed objawami skórnymi i utrzymywać się przez cały okres choroby.
Następnym etapem zachorowania na półpasiec są zmiany skórne w postaci linijnie ułożonych pęcherzyków surowiczych, rozmieszczonych najczęściej wzdłuż przebiegu nerwów międzyżebrowych. Innym dosyć częstym umiejscowieniem półpaśca są zmiany wzdłuż nerwu ocznego (pierwszej gałęzi nerwu trójdzielnego), wystąpić może również półpasiec uszny.
Klasyczne objawy półpaśca, jakimi są zmiany skórne, przechodzą różne etapy. Początkowo mają postać czerwonych plamek i grudek, które przekształcają się w pęcherzyki surowicze, a następnie tworzą krosty i strupy.
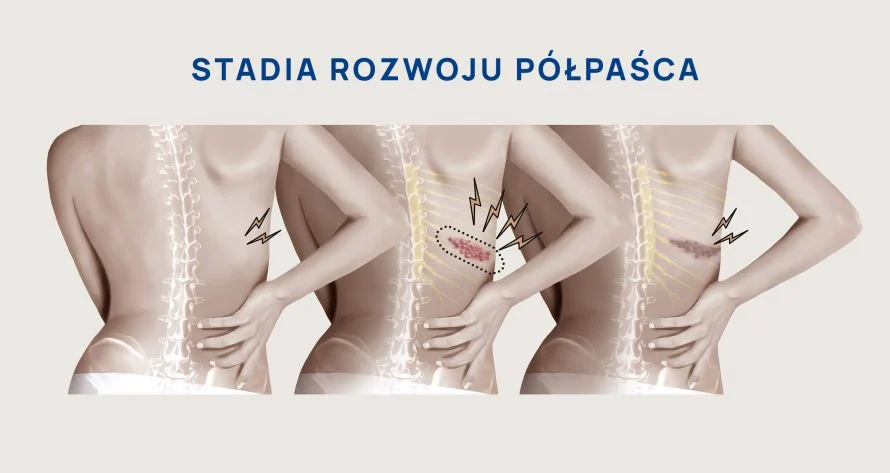
Wykwity skórne w półpaścu widoczne są przez 2-4 tygodnie. Mogą pozostawiać trwałe ślady w postaci blizn oraz zaburzonej pigmentacji.
Pacjent choruje na półpasiec zazwyczaj jeden raz w życiu, chociaż zdarzają się przypadki, gdy osoby z obniżoną odpornością mają dwa i więcej epizodów półpaśca.
Półpasiec – postacie nietypowe
Klasyczne umiejscowienie półpaśca to zmiany na skórze klatki piersiowej, jednak u kilkunastu procent pacjentów występują nietypowe umiejscowienia objawów półpaśca.
Półpasiec oczny
Półpasiec oczny to ok. 10-25% wszystkich przypadków tej choroby. Zmiany powstają najczęściej wzdłuż gałęzi ocznej nerwu trójdzielnego, co objawia się wysypką wokół oczodołu (skóra czoła i powiek). Powikłaniami tej postaci choroby bywa zapalenie oka, zaburzenia widzenia, utrata wzroku.
Półpasiec uszny
W półpaścu usznym zmiany skórne obejmują małżowinę uszną, przewód słuchowy zewnętrzny oraz błonę bębenkową. Zwykle towarzyszy im silny ból ucha, szumy uszne, zawroty głowy, nudności, wymioty, może pojawić się niedosłuch. Czasami zdarza się dodatkowo porażenie nerwu twarzowego, czyli wystąpienie zespołu Ramsaya-Hunta.
Półpasiec rozsiany
Półpasiec rozsiany może wystąpić u osób ze znacznie upośledzoną odpornością. Jego cechą charakterystyczną jest wystąpienie objawów skórnych na większym obszarze skóry, co może powodować, iż trudno go zróżnicować z ospą wietrzną.
Półpasiec – rozpoznanie
Półpasiec rozpoznaje się na podstawie charakterystycznych objawów klinicznych oraz wywiadu – pacjent chorował wcześniej na ospę wietrzną.
Badania serologicznie nie znajdują zastosowania w diagnostyce aktywnej infekcji. Wykrywanie swoistych przeciwciał IgG wykonuje się w celu potwierdzenia przebytego zakażenia oraz istnienia odporności.

Półpasiec – czy jest zaraźliwy?
Półpasiec jest zaraźliwy, jednak zdecydowanie mniej niż ospa wietrzna. Pacjent z półpaścem jest zaraźliwy tylko na etapie występowania pęcherzyków surowiczych na skórze, wirus VZV rozprzestrzenia się bowiem poprzez bezpośredni kontakt z tym płynem. Noszenie odzieży przez osobę chorą na półpasiec znacznie zmniejsza ryzyko zakażenia. Krótkotrwały, przypadkowy kontakt z chorym jest bezpieczny, podobnie jak przebywanie w towarzystwie osoby, która nie ma jeszcze pęcherzyków oraz osoby, która ma już etap strupków.
Należy pamiętać, iż od osoby chorej na półpaśca zarazimy się wirusem VZV, który u osoby niezaszczepionej oraz takiej, która nie chorowała, wywoła ospę wietrzną.
Powikłania półpaśca
Najczęstsze powikłanie półpaśca to nerwoból, który powstaje w miejscu występowania wysypki i trwa kilka miesięcy, a nawet kilka lat. Ryzyko rozwoju tego powikłania rośnie z wiekiem. Statystyka podaje, iż postherpetic neuralgia, definiowana jako utrzymujący się co najmniej 90 dni ból, rozwija się u 5% osób przed 60 r.ż., u 10% osób w wieku 60-69 lat, i aż 20% w wieku powyżej 80 r.ż.
Ból występujący po ustąpieniu półpaśca bywa intensywny i może obniżać codzienną aktywność oraz jakość życia chorego. Pacjent z neuralgią po przebyciu półpaśca miewa problemy ze snem, ból może prowadzić również do depresji.
Rzadziej występujące powikłania półpaśca to upośledzenie wzroku lub słuchu, zapalenie opon mózgowych, porażenie nerwów czaszkowych.
Inne powikłania półpaśca to nadkażenia bakteryjne zmian skórnych wywołane przez gronkowce lub – rzadziej – paciorkowce.
Leczenie półpaśca
Leczenie przeciwwirusowe półpaśca
Leczenie przeciwwirusowe jest leczeniem przyczynowym, które powinno się wdrożyć optymalnie w ciągu 48 godzin od wystąpienia osutki, chociaż istnieją badania pokazujące, iż podanie leku nawet po 3 dniach niesie za sobą korzyści.
Należy podkreślić, iż szybkie wdrożenie leczenia przeciwwirusowego jest rekomendowane w szczególności w przypadku osób, które ukończyły 50 r.ż. lub gdy zmiany są zlokalizowane poza tułowiem (głowa, kończyny, błony śluzowe) lub mamy do czynienia z pacjentem z obniżoną odpornością.
Leczenie bólu w przebiegu półpaśca
Leczenie bólu jest istotnym problemem w postępowaniu z pacjentem chorym na półpaśca. Niestety NLPZ cechuje niska skuteczność u pacjentów w tą chorobą, dlatego lekarze sięgają po preparaty z wyższych poziomów drabiny analgetycznej.
Przeczytaj też: Ospa wietrzna a ospa małpia. Czy mają ze sobą coś wspólnego?