Spis treści
- Kto choruje najczęściej?
- Mechanizm powstawania choroby
- Objawy pierwotnego stwardniającego zapalenia dróg żółciowych
- Diagnostyka laboratoryjna PSC
Pierwotne stwardniające zapalenie dróg żółciowych – PSC (primary sclerosing cholangitis) jest przewlekłą, cholestatyczną chorobą, która ma charakter postępujący. Charakteryzuje się naciekami zapalnymi i postępującym zwłóknieniem zewnątrzwątrobowych i wewnątrzwątrobowych dróg żółciowych i pęcherzyka żółciowego. Choroba jest nieodwracalna, u pacjentów często występuje bezobjawowa cholestaza, ale u wielu z czasem rozwijają się postępujące zwężenia dróg żółciowych, prowadzące do nawracającego zapalenia dróg żółciowych, marskości żółciowej i schyłkowej niewydolności wątroby.
Pierwotne stwardniające zapalenie dróg żółciowych (PSC) jest klasyczną manifestacją wątrobowo-żółciową choroby zapalnej jelit. Z PSC bardzo często współistnieją nieswoiste zapalenia jelit, a szczególnie wrzodziejące zapalenie jelita grubego (WZJG). Leczenie farmakologiczne nie spowalnia postępu choroby, a wielu pacjentów wymaga przeszczepienia wątroby, po którym istnieje ryzyko nawrotu choroby. Szczególny niepokój budzi zwiększona częstość występowania raka wątroby i dróg żółciowych, która nie jest związana z ciężkością zwłóknienia dróg żółciowych. Ryzyko raka jelita grubego jest również zwiększone u pacjentów ze współistniejącą chorobą zapalną jelit.
Rozpoznanie pierwotnego stwardniającego zapalenia dróg żółciowych (PSC) opiera się na wynikach klinicznych, laboratoryjnych, obrazowych i histologicznych.
Kto choruje najczęściej?
Choroba może rozwinąć się w każdym wieku, ale najczęściej dotyczy mężczyzn w wieku od 20. do 40. roku życia (mężczyźni chorują dwukrotnie częściej niż kobiety). Typowy chory z pierwotnym stwardniającym zapaleniem dróg żółciowych (PSC) to młody lub w średnim wieku mężczyzna z objawami i nieprawidłowymi wynikami badań laboratoryjnych (wskaźnikami cholestazy) oraz z nieswoistym zapaleniem jelita grubego. Średni czas przeżycia chorych z PSC bez przeszczepiania wątroby wynosi 12–17 lat.
Mechanizm powstawania choroby
Mechanizmy powstawania pierwotnego stwardniającego zapalenia dróg żółciowych (PSC) nie jest w pełni poznany i prawdopodobnie ma bardzo złożony charakter. Dużą rolę przypisuje się zmienionej odpowiedzi immunologicznej na czynniki infekcyjne, toksyczne, a nawet środowiskowe, która prowadzi do nieprawidłowej aktywacji układu odpornościowego i utrwalenia procesu zapalnego. Za tą hipotezą przemawia częste współistnienie PSC z chorobami autoimmunizacyjnymi takich jak: wrzodziejące zapalenie jelita grubego, autoimmunologiczne zapalenie trzustki, toczeń układowy trzewny, cukrzyca, zapalenia naczyń, autoimmunologiczne choroby tarczycy, zapalenie pęcherzyków płucnych, łuszczyca, RZS, celiakia, sarkoidoza, idiopatyczna plamica małopłytkowa stwardnienie rozsiane, zespół Sjögrena, zapalenie wielomięśniowe, bielactwo – ok. 25% pacjentów z pierwotnym stwardniającym zapaleniem dróg żółciowych (PSC) ma jedną z wymienionych chorób. Na tło immunologiczne może również wskazywać obecność autoprzeciwciał. Trzeba jednak podkreślić, że objawy typowe dla zaburzeń immunologicznych są mniej wyraźne w PSC w porównaniu z innymi chorobami wątroby o autoimmunologicznej patogenezie.
Badania wykazały, że również czynniki genetyczne np. obecność haplotypu HLA B8 i DR3 oraz polimorfizmy genów zlokalizowanych w sąsiedztwie HLA, kodujące między innymi czynnik martwicy nowotworów TNF (tumor necrosis factor) i niektóre białka dopełniacza (również uczestniczące w procesach immunologicznych) mają istotny wpływ na ryzyko wystąpienia choroby i łączą we wspólny mechanizm patogenezy pierwotnego stwardniającego zapalenia dróg żółciowych (PSC) czynniki genetyczne i immunologiczne. Częste współistnienie wrzodziejącego zapalenia jelita grubego może wskazywać na uszkodzenia dróg żółciowych przez bakterie, toksyny bakteryjne i reakcje immunologiczne spowodowane przez nieprawidłowe cząsteczki adhezyjne i limfocyty T przemieszczające się krążeniem wrotnym z chorego jelita do wątroby.
Objawy pierwotnego stwardniającego zapalenia dróg żółciowych
U 15-45% pacjentów choroba ma przebieg bezobjawowy (diagnostyka podejmowana jest wtedy z powodu przypadkowo stwierdzonych, nieprawidłowych wyników badań laboratoryjnych).
Objawem charakterystycznym, ale niewystępującym u wszystkich chorych jest świąd skóry, który obserwuje się u 25–59% chorych z PSC w chwili rozpoznania. Natomiast najczęstszym objawem występującym u ponad 65% chorych jest uczucie przewlekłego zmęczenia, nieproporcjonalnego do obciążeń psychofizycznych pacjenta.
Dość często (16–37%), szczególnie u chorych z „dominującym zwężeniem dróg żółciowych”, pojawiają się objawy obserwowane w kamicy dróg żółciowych: bóle w prawym podżebrzu, znaczne, przemijające zażółcenie skóry i błon śluzowych, przeczosy, a nawet typowe objawy zapalenia dróg żółciowych (5–28%). W stadium zaawansowanym choroby pojawia się coraz wyraźniejsza żółtaczka, spadek masy ciała, powiększenie wątroby oraz inne objawy niewydolności wątroby lub nadciśnienia wrotnego (wodobrzusze, żylaki przełyku) oraz powiększenie śledziony.
Diagnostyka laboratoryjna PSC
U chorych z pierwotnym stwardniającym zapaleniem dróg żółciowych (PSC) w badaniach laboratoryjnych stwierdza się obecność cholestazy:
- zwiększenie aktywności GGTP (gammaglutamylotranspeptydazy) i ALP (fosfatazy alkalicznej) zwykle 2-10 razy górnej granicy wartości referencyjnych,
- obserwuje się umiarkowany wzrost poziomu parametrów wątrobowych – ALT (aminotransferazy alaninowej) i AST (aminotransferazy asparaginowej) 2-4 razy przekroczona górna granicy wartości referencyjnych,
- u 60% pacjentów stężenie bilirubiny w surowicy jest prawidłowe w chwili rozpoznania,
- hipergammaglobulinemię IgG i IgM (45-80% chorych),
- obserwuje się obecność autoprzeciwciał.


Oznaczanie autoprzeciwciał występujących w pierwotnym stwardniającym zapaleniu dróg żółciowych (PSC) nie ma istotnego znaczenie w rozpoznaniu choroby. Bywa przydatne w różnicowaniu zespołów nakładania lub rozpoznawaniu współistniejących z PSC innych chorób autoimmunologicznych.
Zmiany w drogach żółciowych mogą również elementem chorób o różnej naturze. Różnicowanie zmian wtórnych w drogach żółciowych z PSC jest trudne. Wówczas, w różnicowaniu pomocne będą badania autoprzeciwciał, wywiady co do współistniejących chorób autoimmunizacyjnych, a przede wszystkim badanie kolonoskopowe i badanie kalprotektyny w kale.


Najczęstsze, poza PSC, przyczyny zmian patologicznych w drogach żółciowych
Wtórne stwardniające zapalenie dróg żółciowych:
- kamica dróg żółciowych,
- zakażenia,
- zapalenie trzustki,
- zabiegi chirurgiczne na drogach żółciowych,
- urazy jamy brzusznej,
- polekowe,
- chemoembolizacja zmian nowotworowych przez tętnicę wątrobową.
Zmiany w przebiegu innych chorób dróg żółciowych podobne do zmian w PSC:
- choroba IgG4-zależna,
- eozynofilowe zapalenie,
- cholangiopatia w przebiegu AIDS,
- niedokrwienne zapalenie,
- wady wrodzone,
- rak dróg żółciowych.
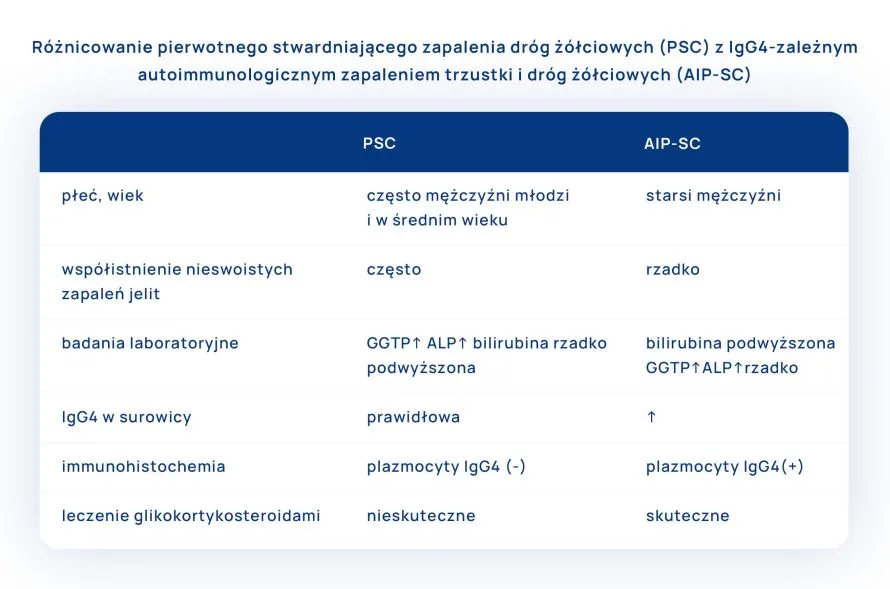
Szczególnej uwagi wymaga różnicowanie pierwotnego stwardniającego zapalenia dróg żółciowych (PSC) z najczęstszą formą choroby IgG4-zależnej, jaką jest autoimmunologiczne zapalenie trzustki i dróg żółciowych (AIP-SC, IgG4 associated autoimmune pancreatitis-sclerosing cholangitis).
Całkowite wyleczenie pierwotnego stwardniającego zapalenia dróg żółciowych PSC jest niemożliwe. Stosowane leczenie farmakologiczne jedynie zmniejsza nasilenie objawów choroby oraz poprawia parametry laboratoryjne. Postępowanie endoskopowe wykonuje się w przypadku narastania objawów, nie powoduje jednak ustąpienia choroby. Leczenie farmakologiczne w PSC jest długotrwałe. Podczas leczenia należy również zwrócić uwagę na powikłania choroby, do których należy między innymi niedobór witamin rozpuszczalnych w tłuszczach (A, D3, E) i wapnia.
Piśmiennictwo
- Interna Szczeklika, Wyd. Medycyna Praktyczna Kraków 2021.
- Ferri P, Simões E Silva A, Campos Silva S, de Aquino D, Fagundes E, Marques de Miranda D, Ferreira A.:The Role of Genetic and Immune Factors for the Pathogenesis of Primary Sclerosing Cholangitis in Childhood. Gastroenterol Res Pract. 2016.
- Y. Shoenfeld, P.L Meroni: The general practice guide to autoimmune disease, Pabst science publishers Lengerich 2012.
- K. Simon red.: Diagnostyka chorób wątroby, Termedia Wyd.Medyczne, Poznań 2012.

