Spis treści
- WBC – co to za badanie?
- Różnicowanie białych krwinek – leukocytów
- Aktywność leukocytów w procesie zapalnym
Podstawowymi komórkami biorącymi udział w zapaleniu są krążące komórki krwi: granulocyty (neutrofile, eozynofile i bazofile), monocyty, płytki krwi, limfocyty T i B oraz ich subpopulacje.
Na przebieg zapalenia znaczący wpływ mają również komórki stale obecne w tkankach: komórki tuczne, komórki śródbłonka naczyń krwionośnych, makrofagi, fibroblasty czy nawet neurony.
Za objawy stanu zapalnego w organizmie odpowiadają również substancje endogenne, wyzwalane w miejscu odczynu, określane mianem mediatorów. Mediatory mogą być pochodzenia komórkowego (uwalniane z ziarnistości – enzymy lizosomalne lub wytwarzane w przebiegu odczynu zapalnego – eikozanoidy) albo pozakomórkowego, powstawać w płynach ustrojowych (peptydy i białka powstałe podczas kaskadowych aktywacji szlaków między innymi dopełniacza, krzepnięcia i fibrynolizy). Po stymulacji odpowiednimi bodźcami mogą one wywierać działanie zarówno pro-, jak i przeciwzapalne modulując w ten sposób sam odczyn zapalny.
Liczba mediatorów i tempo ich degradacji oraz inaktywacji w miejscu zapalenia decydują o charakterze ich interakcji z komórkami. Działanie na komórki może być autokrynowe (działanie na komórki, z których pochodzą mediatory), parakrynowe (działanie na komórki w bezpośrednim sąsiedztwie) i endokrynowe (na tkanki odległe – przez krew). Działanie endokrynowe łączy się z ogólną odpowiedzią ustroju (gorączka) i wytwarzaniem, głównie przez wątrobę białek ostrej fazy, niespecyficznych wskaźników intensywności stanu zapalnego.
WBC – co to za badanie?
Najczęściej badaniem pierwszego wyboru w diagnostyce stanu zapalnego jest morfologia krwi obwodowej i ocena liczby leukocytów – białych krwinek (WBC).
Parametr ten charakteryzuje się dużą wartością predykcyjną wyniku ujemnego (tzn., że negatywny wynik testu świadczy faktycznie o braku choroby). Fizjologiczna liczba białych krwinek (WBC) zmienia się w zależności od wieku, płci i rasy. Ponadto zwiększoną liczbę białych krwinek (WBC) obserwuje się u kobiet ciężarnych. W zależności od wieku zmienia się również obraz odsetkowy poszczególnych populacji białych krwinek (WBC).
Badanie polega na wyznaczeniu zarówno całkowitej liczby białych krwinek (WBC) w 1 mm³ krwi obwodowej, jak i odsetka poszczególnych populacji leukocytów w tej samej próbce. Wzrost odsetka jednej populacji komórek powoduje obniżenie odsetka innej populacji. Neutrofile i limfocyty stanowią razem około 75-90% wszystkich leukocytów.
Główną funkcją leukocytów jest obrona organizmu przed infekcjami i reakcja przeciwko obcym antygenom i tkankom. Powtarzanie pomiarów leukocytozy ma znaczenie zarówno diagnostyczne, jak i prognostyczne (przewlekły wzrost liczby leukocytów może wskazywać na zaostrzenie procesu infekcyjnego, a nagły duży spadek liczby leukocytów poniżej wartości referencyjnych może odzwierciedlać niewydolność szpiku kostnego).

Materiałem do badania jest krew żylna pobrana do probówki z EDTA (fioletowy korek). Materiał powinien być pobrany na czczo (w ciągu 1 godziny po spożyciu posiłku liczba białych krwinek zwiększa się nawet o 14%, w tym liczba neutrofili wzrasta o 35%, a liczba limfocytów zmniejsza się o około 11%). Fałszywe wyniki badania można uzyskać w przypadku obecności skrzepów w probówce, w próbkach zhemolizowanych oraz po pobraniu zbyt małej objętości krwi (przy antykoagulantach w fazie ciekłej- rozcieńczenie próbki).
Czynniki zakłócające oznaczenie:
- wzmożona aktywność fizyczna i sytuacje stresowe mogą podwyższać liczbę leukocytów i wzór odsetkowy,
- ciąża – liczba leukocytów może wzrastać (szczególnie w końcowym etapie),
- u pacjentów po splenektomii występuje przewlekle, nieznacznie podwyższona liczba leukocytów,
- niektóre leki mogą podwyższać liczbę leukocytów (adrenalina, allopurinol, chinina, chloroform, epinefryna, heparyna, kwas acetylosalicylowy, steroidy).
Różnicowanie białych krwinek – leukocytów
W rutynowym rozmazie krwi rozróżnia się 5 populacji leukocytów:
- neutrofile,
- limfocyty,
- monocyty,
- eozynofile,
- bazofile.
Wszystkie limfocyty powstają w szpiku kostnym, natomiast każda linia komórkowa dojrzewa oddzielanie. Najbardziej dojrzałe leukocyty przechodzą do krwiobiegu.
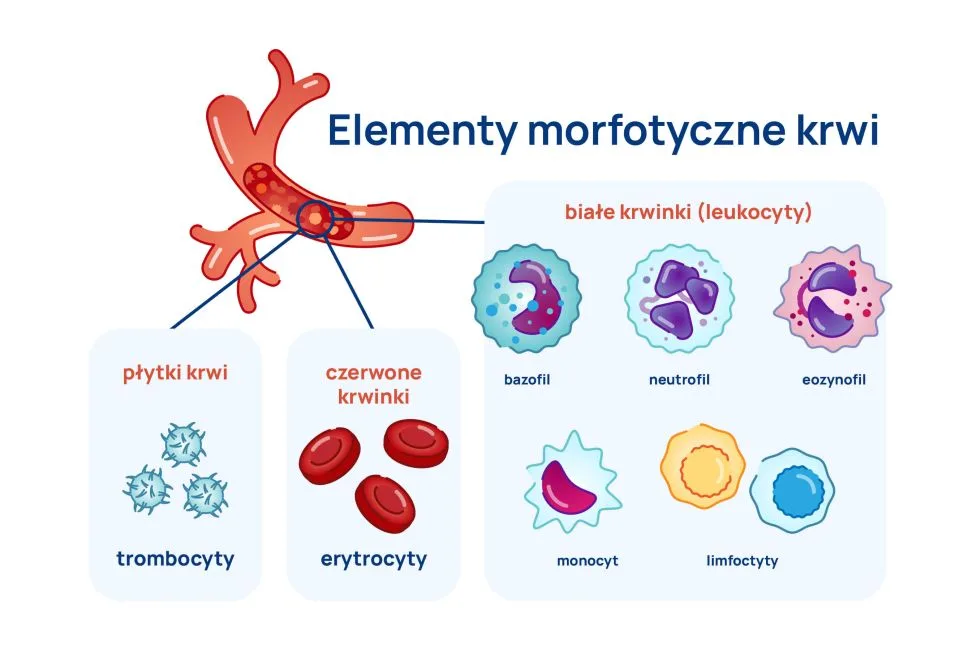
Leukocyty można też podzielić na granulocyty, limfocyty i monocyty.
Granulocyty to neutrofile, eozynofile i bazofile.
Neutrofile występują najliczniej, dojrzewają w czasie 7-14 dni i są obecne w krwiobiegu tylko przez 6 godzin. Mają jądro podzielone na 3 lub 4 płaty połączone ze sobą cienka nitką chromatyny, w różowej cytoplazmie znajdują się ziarnistości swoiste. Główną funkcją neutrofili jest fagocytoza (zabijanie i trawienie bakterii) – ostre infekcje bakteryjne i urazy stymulują wytwarzanie neutrofilów, co prowadzi do wzrostu WBC. Często, gdy dochodzi do znacznej stymulacji wytwarzania neutrofilów, do krążenia mogą przechodzić ich niedojrzałe postaci (granulocyty o jądrze pałeczkowatym) – pojawienie się tych komórek określane jest jako przesunięcie w lewo w wytwarzaniu krwinek białych i świadczy o wystąpieniu ostrej infekcji bakteryjnej. W ostrej fazie wielu infekcji bakteryjnych pojawiają się głównie dojrzałe i niedojrzałe neutrofile, ale niektóre zakażenia bakteryjne (takie jak dur brzuszny, riketsjozy, bruceloza oraz denga) wywołują neutropenię.
Eozynofile i bazofile związane są z reakcjami alergicznymi. Zakażenie pasożytami może również prowadzić do stymulacji tych komórek.
Eozynofile mają w cytoplazmie ziarnistości kwaśne zawierające eozynę, a jądro jest podzielone na 2 lub 3 płaty. Komórki te „wędrują” w organizmie do miejsc powstawania kompleksów antygen-przeciwciało, szczególnie w przypadkach uczulenia na obce białko, jak w chorobach o podłożu alergicznym (mają zdolność do fagocytozy kompleksów antygen – przeciwciało). Wraz z osłabieniem reakcji alergicznej zmniejsza się również liczba eozynofili.
Bazofil jest komórką o dwupłatowym jądrze i granatowych ziarnistościach o różnej wielkości, które wypełniają cytoplazmę i przesłaniają jądro. Ziarnistości bazofili zawierają głównie histaminę, a ponadto siarczan heparanu o strukturze podobnej heparyny. Głównymi substancjami wydzielanymi przez bazofile są histamina, leukotrieny i interleukina IL-4.
Limfocyty dzieli się na dwie populacje: limfocyty B i T. Limfocyty T są zaangażowane w odpowiedź immunologiczna typu komórkowego, a limfocyty B uczestniczą w humoralnej odpowiedzi immunologicznej (wytwarzanie przeciwciał). Główną funkcją limfocytów jest obrona organizmu podczas przewlekłych infekcji bakteryjnych i ostrych infekcji wirusowych. Liczba limfocytów jest podawana jako suma tych dwóch populacji komórek.
Monocyty należą do komórek mających zdolność do fagocytozy, bronią organizm przed bakteriami podobnie jak neutrofile, ale mogą być wytwarzane szybciej i dłużej pozostają w krążeniu – mają pozwijane jądro (2- lub 3-płatowe i liczne ziarnistości azurochłonne, cytoplazma ma liczne wakuola).
Aktywność leukocytów w procesie zapalnym
Podążające do ogniska zapalnego leukocyty mają różnorodne funkcje, które są niezbędne do działania. W obrębie leukocytów podążających do ogniska zapalnego obserwuje się zjawiska: chemotaksji, marginacji, toczenia (rolling), adhezji i diapedezy (proces przechodzenia leukocytów przez śródbłonek naczyń do płynu śródmiąższowego tkanek, w których wystąpiło zapalenie).
W ognisku zapalnym poszczególne postaci leukocytów przechodzą kolejno z krwiobiegu do tkanek objętych tym procesem. Jako pierwsze z komórek w miejscu zapalenia pojawiają się neutrofile, których znaczny wzrost występuje w czwartej godzinie reakcji zapalnej. Są pierwszym elementem obrony organizmu – czy to w warunkach normy fizjologicznej, czy też w czasie trwającego już procesu zapalnego i zasadniczym komponentem obrony przed obcymi czynnikami, jak i własnymi toksycznymi metabolitami. To komórki bardzo aktywne, a przy tym nietrwałe: w ciągu dnia następuje 4-krotna wymiana całej ich puli (szacuje się, że około 60% masy szpiku jest przeznaczona wyłącznie do granulopoezy). Następnie w ognisku zapalnym pojawiają się monocyty.
Gromadzące się leukocyty i makrofagi w następstwie chemotaktycznego działania składowych dopełniacza C3a i C5a są pobudzane do fagocytozy i uwalniania wolnych rodników. Granulocyty aktywują uwalnianie prostaglandyny – PGE2, która wzmacnia działanie związków, takich jak: bradykinina, histamina i serotonina. Uszkodzenie komórek zapoczątkowuje ich lizę przez hydrolazy lizosomowe z nacieków neutrofili, przez katepsyny makrofagów i obojętne proteinazy. Nadmierna działalność lityczna tych proteinaz może prowadzić do wtórnych uszkodzeń tkanek w obrębie odczynu zapalnego. W następstwie tego procesu dochodzi również do uruchomienia kaskad: krzepnięcia, dopełniacza i kinin.
Po 8 godzinach od wywołania zapalenia pojawiają się ponadto w większej liczbie makrofagi, następnie ich liczba zmniejsza się, by osiągnąć znowu wzrost w 24 godzinie. Zwiększenie stężenia jonów wodorowych ma istotny wpływ na zdolności fagocytarne neutrofili. Wzrost frakcji globulin wzmaga fagocytozę, która może być pobudzana między innymi przez hormony tarczycy, estrogeny i większe stężenia jonów wapnia. Liczba mastocytów występujących w tkance łącznej w ostrym zapaleniu zmniejsza się i dochodzi do ich degranulacji, natomiast w przewlekłym zapaleniu liczba tych komórek wzrasta.

W reakcjach zapalnych istotny jest udział wolnych rodników tlenowych, wyzwalanych przez neutrofile i makrofagi. Wolne rodniki nasilają skutki odczynu zapalnego, uszkadzając okoliczne komórki. Degranulacja ziarnistości mastocytów i uwolnienie histaminy i heparyny, prowadzi do lokalnego spadku oporu naczyniowego z przekrwieniem okolicy objętej procesem zapalnym. Wzrost przepuszczalności naczyń krwionośnych na skutek działania histaminy powoduje powstanie obrzęku, przechodzenie fibrynogenu przez ścianę naczyń oraz uruchamia procesy wykrzepiania i fibrynolizy.
W pierwszych czterech godzinach zapalenia, kiedy dominującą frakcją komórek są neutrofile, mogą się pojawiać również eozynofile i płytki krwi, które wykazują adhezję do neutrofili, zależną od P-selektyny sprzyjającej toczeniu tych komórek i ich aktywacji. We wczesnej fazie zapalenia neutrofile, które mają zdolność do fagocytozy, wydzielają znaczne ilości TNF-a, IL-1 oraz aktywne formy tlenu (anion ponadtlenkowy, nadtlenek wodoru oraz rodnik hydroksylowy), które również pobudzają wydzielanie cytokin.
Następnym etapem jest pojawienie się makrofagów, które są stymulowane interferonem. Aktywne makrofagi wytwarzają IL-5 oraz indukujące zapalenie IL-1, TNF-a, chemokiny, PAF, prostaglandyny. Wydzielają również enzymy proteolityczne, które aktywują układ kinin, układ krzepnięcia krwi.
Pojawiają się również mastocyty, które mają dużą zdolność do fagocytozy, a w ziarnistościach zawierają mediatory wczesnej fazy zapalenia. Czynnikiem regulującym liczbę mastocytów mogą być limfocyty T (powodują wzrost ich liczby). Obecna w tych komórkach heparyna pobudza lokalnie angiogenezę. Wnikanie do ogniska zapalnego neutrocytów i eozynocytów jest regulowane przez cytokiny i selektynę znajdującą się na powierzchni śródbłonka. Adhezja jest natomiast regulowana indukcją tych cytokin przez selektynę E na powierzchni śródbłonka. TNF-a i IL-1 indukują ekspresję selektyny E, która pojawia się wcześnie w czasie reakcji zapalnych. W wyniku działania selektyny E zostaje zwolniony przepływ neutrofili. Jest to pierwszy etap ich migracji. Również w migracji neutrofili, limfocytów i monocytów istotną rolę odgrywają integryny B2, które ulegają ekspresji na leukocytach i wiążą ligandy ICAM-1 i ICAM-2 śródbłonka. Cząsteczka ICAM-1 ulega również indukcji w miejscach zapalenia, łączy się z integryną, obecną na limfocytach i wiąże bazofile oraz eozynofile. Tego typu indukcja umożliwia precyzyjną regulację migracji komórek przez śródbłonek i powoduje fazowy napływ populacji leukocytów.
Zdrowy organizm posiada mechanizmy utrzymujące jego homeostazę i umożliwiające mu adaptację do środowiska. Wykazują one zdolność do neutralizacji czynnika uszkadzającego, który jest bodźcem stresowym dla organizmu. Reakcja organizmu na pojawiający się czynnik uszkadzający struktury tkankowe lub narządowe przejawia się właśnie odczynem zapalnym. Odczyn zapalny jest wyrazem bardzo złożonej, swoistej i ukierunkowanej odpowiedzi biochemicznej, hematologicznej oraz immunologicznej na poziomie lokalnym lub ogólnoustrojowym.
Przeczytaj też: Wybrane wskaźniki stanu zapalnego
Piśmiennictwo:
- A.V.Hoffbrand, P.A.H.Moss: Essential Haematology, Willey-Blackwell 2001, 6th edition
- G.W. Basak, W.W Jędrzejczak: Hematologia Kompendium, PZWL 2021, wyd. 2
- R.H. Bartlett: Fizjologia stanów krytycznych, PZWL, Warszawa 1999.
- H.P.Schuster: Intensywna terapia w posocznicy, Sanmedica, Warszawa 1997.