Rzęsistkowica jest chorobą pasożytniczą przenoszoną drogą płciową. Do zarażenia może dojść również na skutek używania skażonych przedmiotów higieny osobistej należących do innych osób oraz w trakcie korzystania z toalet publicznych lub basenów. Przewlekłe zarażenie może prowadzić do bezpłodności, a w przypadku kobiet ciężarnych do powikłań ciążowych.
Spis treści:
- Czym jest rzęsistkowica?
- Rzęsistkowica – przyczyny
- Objawy rzęsistkowicy
- Rozpoznanie rzęsistkowicy
- Rzęsistkowica – leczenie i profilaktyka
Czym jest rzęsistkowica?
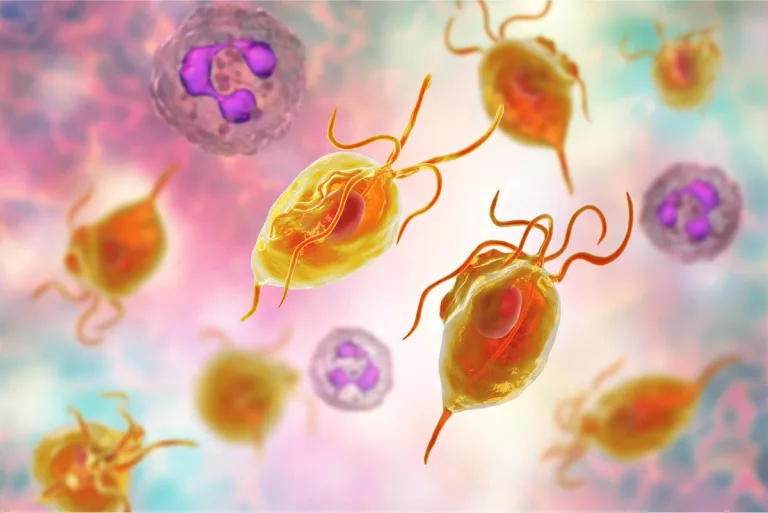
Rzęsistkowica jest chorobą zakaźną wywoływaną przez rzęsistka pochwowego (Trichomonas vaginalis) należącego do pierwotniaków. Pasożyt posiada charakterystyczny gruszkowaty kształt i zdolność do aktywnego przemieszczania się dzięki posiadanym rzęskom oraz krótkiej falującej błonce. Cykl rozwojowy rzęsistka jest uproszczony, ponieważ pierwotniak nie wytwarza form przetrwanych, a jedyną jego postacią jest tzw. trofozoit – zdolny do bezpłciowego rozmnażania przez podział poprzeczny.
Rzęsistkowica jest chorobą występującą powszechnie na całym świecie. Częstość jej występowania jest zależna od wieku, aktywności seksualnej, warunków sanitarno-higienicznych. Zarażenie dotyczy głównie osób aktywnych seksualnie. Według danych WHO (Światowa Organizacja Zdrowia) w 2020 roku odnotowano na świecie ok. 156 mln nowych przypadków zarażenia rzęsistkiem pochwowym wśród populacji 15-49 lat. W Polsce liczba osób zarażonych Trichomonas vaginalis nie jest dokładnie znana, szacuje się, że dotyczy to 30-70% kobiet i 10-20% mężczyzn.
Rzęsistkowica – przyczyny
Wyłącznym źródłem rzęsistka pochwowego są ludzie. Miejscem bytowania pierwotniaków jest pochwa i cewka moczowa kobiet oraz cewka moczowa i gruczoły prostaty u mężczyzn. Wilgotność i temperatura panująca w błonie śluzowej dróg moczowo-płciowych stwarzają rzęsistkom optymalne warunki do rozwoju. Do zarażenia człowieka Trichomonas vaginalis dochodzi głównie drogą płciową, rzadziej pozapłciową.
Droga płciowa
Do zarażenia rzęsistkiem pochwowym dochodzi najczęściej w trakcie kontaktów seksualnych. Czynnikami ryzyka zarażenia drogą płciową są:
- ryzykowne zachowania seksualne (przygodne stosunki seksualne, wielu partnerów),
- seks bez zabezpieczeń barierowych (prezerwatyw),
- brak leczenia partnera seksualnego osoby zarażonej.
Droga pozapłciowa
Zarażenie rzęsistkiem drogą kontaktu pozapłciowego jest znacznie rzadsze niż drogą stosunków seksualnych ze względu na nietrwałość trofozoitów w środowisku zewnętrznym. Poza organizmem ludzkim pasożyty mogą przetrwać do kilku godzin, a czas ich przeżycia zależy od wilgotności i temperatury otoczenia.
Do zarażenia rzęsistkiem pochwowym może dojść poprzez:
- skażone przedmioty osobistego użytku (artykuły toaletowe, ręczniki, gąbki, bieliznę, stroje kąpielowe),
- korzystanie z publicznych toalet,
- w trakcie kąpieli w skażonej wodzie (baseny, solanki).
Nieprzestrzeganie higieny urządzeń sanitarnych i przyborów toaletowych sprzyja szerzeniu się rzęsistkowicy wśród współdomowników oraz w szpitalach, internatach i sanatoriach.
Zarażenie wertykalne
Możliwe jest zarażenie noworodków podczas porodu, w trakcie przejścia przez kanał rodny. Droga wertykalna (od matki) dotyczy ok. 20% noworodków pochodzących od zarażonych matek.
Objawy rzęsistkowicy
Rzęsistkowica dotyka zarówno kobiety jak i mężczyzn, często współwystępuje z innymi chorobami przenoszonymi drogą płciową. Zarażenie ma przebieg bezobjawowy lub powoduje wystąpienie dolegliwości ze strony układu moczowo-płciowego. Należy pamiętać, że osoby bez objawów, podobnie jak pacjenci z symptomami choroby, są źródłem zarażenia dla innych. Bezobjawowa obecność Trichomonas vaginalis w drogach moczowo-płciowych może trwać wiele lat.
Objawy rzęsistkowicy występują kilkukrotnie częściej u zarażonych kobiet niż u mężczyzn. Choroba może mieć przebieg ostry lub przewlekły. Czas wylęgania się rzęsistkowicy od momentu zarażenia wynosi 4-28 dni.
Rzęsistkowica – objawy u kobiet
U ok. 50% zarażonych kobiet rzęsistkowica przebiega bezobjawowo, u pozostałych objawy choroby związane są przede wszystkim ze stanem zapalnym pochwy, sromu i cewki moczowej.
W ostrym przebiegu rzęsistkowicy u kobiet pojawiają się:
- żółtozielone, cuchnące, pieniste upławy z zawartością ropy,
- zaczerwienienie i świąd sromu,
- częstomocz,
- ból podbrzusza,
- ból podczas stosunku,
- ból podczas oddawania moczu.
Choroba może przejść w postać przewlekłą, trwającą nawet kilka lat. Objawy postaci przewlekłej są mniej nasilone i obejmują świąd okolicy narządów płciowych, skąpe upławy, bolesność w trakcie stosunku. Przewlekłe zarażenie rzęsistkiem pochwowym może prowadzić do bezpłodności, a w przypadku kobiet ciężarnych może powodować powikłania ciążowe prowadzące do pęknięcia błon płodowych, porodu przedwczesnego i małej masy urodzeniowej dziecka.
>> Dowiedz się jak wygląda: Diagnostyka niepłodności – przebieg, rodzaje badań
Rzęsistkowica – objawy u mężczyzn
Zarażenie rzęsistkiem pochwowym u mężczyzn przebiega najczęściej bezobjawowo. Czasami może wystąpić zapalenie cewki moczowej, rzadziej zapalenie najądrzy i zapalenie gruczołu krokowego. Objawami w przebiegu rzęsistkowicy u mężczyzn są:
- ból i pieczenie przy oddawaniu moczu,
- częstomocz,
- biaława wydzielina z cewki moczowej,
- świąd, zaczerwienienie i podrażnienie cewki moczowej,
- nadżerki na powierzchni żołędzi i napletku,
- podwyższona temperatura, dreszcze,
- ból w okolicy krocza.
Rozpoznanie rzęsistkowicy
Przy podejrzeniu choroby lub bezobjawowego zarażenia rzęsistkiem pochwowym należy skontaktować się z lekarzem specjalistą (dermatologiem, ginekologiem, urologiem), który na podstawie wywiadu i objawów klinicznych skieruje pacjenta na badania diagnostyczne.
Badania laboratoryjne w kierunku rzęsistkowicy:
- Badanie mikroskopowe
Materiałem do badania jest wydzielina pobrana z pochwy. Badanie polega na wykryciu charakterystycznych komórek rzęsistka pochwowego w preparacie bezpośrednim oglądanym pod mikroskopem.
- Hodowla
Materiałem do badania jest wydzielina/wymaz z pochwy, wymaz z cewki moczowej, osad z moczu, nasienie. Materiał pobrany od pacjenta posiewany jest na specjalne pożywki hodowlane celem namnożenia pasożytów. Ostatnim etapem badania jest wykrywanie komórek rzęsistka pochwowego w preparacie mikroskopowym wykonanym z podłoża hodowlanego.
- Badanie molekularne
Materiałem do badania jest wymaz z pochwy, szyjki macicy, mocz, wymaz z cewki. Badanie ma na celu wykrycie materiału genetycznego charakterystycznego dla rzęsistka pochwowego wysoce czułą i swoistą metodą Real Time PCR. Test umożliwia wykrycie zarażenia również u osób bez objawów chorobowych.

Badania laboratoryjne powinny obejmować zarówno diagnostykę w kierunku rzęsistkowicy, jak i w kierunku innych chorób przenoszonych drogą płciową, ze względu na ich częste współistnienie.
Rzęsistkowica – leczenie i profilaktyka
Leczenie rzęsistkowicy opiera się na podawaniu doustnych leków przeciwpierwotniakowych przepisywanych przez lekarza. Nie jest stosowane leczenie miejscowe. W czasie terapii należy powstrzymać się od współżycia. Celem uniknięcia ponownego zarażenia, leczeniu musi być poddany również partner/partnerzy seksualni pacjenta, niezależnie od występowania u nich objawów.
Nie istnieją swoiste metody skutecznej ochrony przed rzęsistkowicą. Ryzyko zarażenia rzęsistkiem pochwowym można zminimalizować poprzez:
- stosowanie prezerwatyw w trakcie uprawiania seksu,
- unikanie przygodnych stosunków seksualnych,
- dbanie o higienę osobistą,
- unikanie używania cudzych przyborów toaletowych, bielizny, strojów kąpielowych, ręczników,
- unikanie siadania na desce w toalecie publicznej,
- objęcie leczeniem partnera/partnerów osoby zarażonej.
W przypadku aktywnych seksualnie kobiet zalecane jest wykonanie badań kontrolnych po 3 miesiącach od zakończenia terapii.

Źródła:
- dr n. med. Anna Parfieniuk-Kowerda „Rzęsistkowica” https://www.mp.pl/pacjent/dermatologia/choroby/wenerologia/165365,rzesistkowica (dostęp 21.04.2024 r.)
- World Health Organization (WHO) „Trichomoniasis” https://www.who.int/news-room/fact-sheets/detail/trichomoniasis (dostęp 21.04.2024 r.)
- Patric R. Murray, K.S. Rozenthal, M.A.Pfaller – Mikrobiologia wyd.VI Wrocław 2011
- Przemysław Ciechanowski „Zarażenie rzęsistkiem pochwowym” https://secure.mp.pl/konto/logowanie/?rfr=https%3A%2F%2Fwww.mp.pl%2Finterna%2Fchapter%2FB16.II.18.153.1.12. (dostęp 22.04.2024 r.)