Spis treści
- D-dimer – zastosowanie (wskazania)
- Przygotowanie pacjenta do badań układu hemostazy
- Materiał do badań układu hemostazy
- Metody oznaczania D-dimeru
- Interferencje
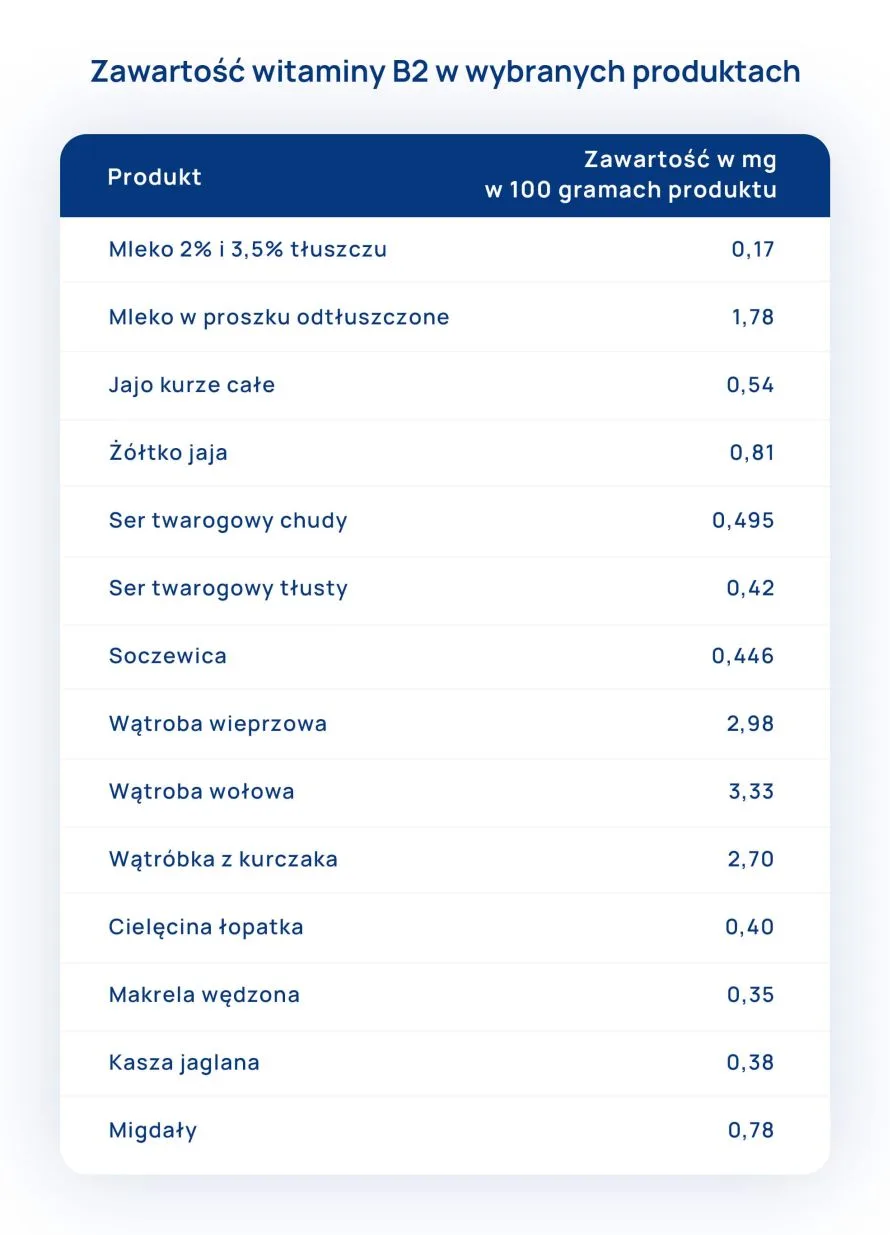
- Jednostki stężenia D-dimeru
- Interpretacja wyniku stężenia D-dimerów
Hemostaza to jeden z kilku systemów zapewniających stałe warunki wewnętrznego środowiska organizmu człowieka – homeostazy, które utrzymują integralność zamkniętego układu krążenia po przerwaniu ciągłości łożyska naczyniowego. Prawidłowa hemostaza jest zatem procesem wysoce zintegrowanym i wynikiem precyzyjnej równowagi między wieloma różnorodnymi czynnikami hamującymi krzepnięcie oraz aktywującymi je. Zachwianie tej równowagi może prowadzić do rozwoju skazy krwotocznej lub powikłań zakrzepowych, a także mogą sprzyjać rozwojowi wielu procesów chorobowych takich jak miażdżyca, nadciśnienie tętnicze czy choroba niedokrwienna serca.
Do wytworzenia skrzepu płytkowego prowadzą procesy hemostazy pierwotnej płytkowo-naczyniowej, do powstania fibryny – procesy hemostazy wtórnej, osoczowej. W organizmie zjawiska te toczą się praktycznie równocześnie i są ściśle ze sobą powiązane.
Uszkodzenie bądź zaburzenie czynności śródbłonka wyzwala szereg reakcji, których morfologicznym odpowiednikiem jest zmiana kształtu krwinek płytkowych, a następnie ich adhezja i agregacja.
Kiedy proces krzepnięcia i aktywacja płytek zostaną zakończone, skrzeplina staje się miejscem działania układu przeciwstawnego – fibrynolitycznego, mającego na celu usunięcie zakrzepów z naczyń.
Czynnym enzymem układu fibrynolitycznego jest plazmina, która powstaje z nieczynnego proenzymu – plazminogenu, syntetyzowanego w wątrobie.
Plazmina jest enzymem o szerokiej swoistości substratowej, proteolizując fibrynogen, fibrynę, czynniki krzepnięcia (XIII, V, VIII), vWF oraz glikoproteiny płytkowe, uwalniając przy tym cząsteczki białkowe zwane produktami degradacji fibryny (FDP) oznaczone jako fragmenty X, Y, D i E. Podczas trawienia stabilizowanej fibryny, zamiast pojedynczego fragmentu D, powstaje podwójny fragment tzw. D-dimer, w którym 2 cząsteczki połączone są wiązaniem krzyżowym.
D-dimer zatem jest produktem rozpadu fibryny.
Zwiększona zawartość D-dimerów w osoczu świadczy o równoczesnej aktywacji krzepnięcia i fibrynolizy, natomiast nie stanowi bezpośredniego dowodu na toczący się proces zakrzepowo-zatorowy.
W nieuszkodzonych naczyniach krwionośnych, w warunkach prawidłowej hemostazy nie powinien tworzyć się czop hemostatyczny, a jeśli powstaje, wówczas mamy do czynienia z zakrzepicą. Diagnostyka w pierwszej kolejności powinna zawierać badanie podmiotowe – wywiad np. występowanie zakrzepicy w rodzinie oraz badanie przedmiotowe. Dalsza diagnostyka powinna być uzależniona od umiejscowienia zakrzepu i obejmować zestaw technik diagnostycznych jak ultrasonografia oraz zestaw badań diagnostycznych.
Monitorowanie hemostazy u pacjenta odbywa się za pomocą skryningowych badań osoczowego układu krzepnięcia: APTT – czas częściowej tromboplastyny po aktywacji, PT – czas protrombinowy wyrażony w sekundach i INR – międzynarodowy znormalizowany współczynnik protrombinowy, TT – czas trombinowy, FBG – fibrynogen.
W przypadku skłonności do występowania epizodów zakrzepowo-zatorowych np. zakrzepicy żył głębokich kończyn dolnych, zapalenia zakrzepowego żył powierzchniowych, zatorowości płucnej, udarów mózgu, tzw. nawykowych poronień u kobiet, diagnostyka laboratoryjna umożliwia ilościową ocenę takich parametrów jak: D-dimer, antytrombiny , białka C, białka S, APCR–V (oporność na aktywne białko C spowodowane obecnością czynnika V Leiden), czynnika VIII, LAC (antykoagulant toczniowy), przeciwciał antykardiolipinowych, przeciwciał przeciwko β2–glikoproteinie I.
D-dimer – zastosowanie (wskazania)
Stwierdzenie obecności D-dimeru we krwi jest traktowane jako wskaźnik powstania stabilnej fibryny, gdyż jest on produktem jej degradacji przez plazminę.
D-dimer jest testem przesiewowym w kierunku żylnej choroby zakrzepowo-zatorowej (ŻChZZ): zakrzepicy żył głębokich (ZŻG) czy zatorowości płucnej (ZP). Należy pamiętać, że podwyższone wyniki uzyskujemy również w ciąży, nadczynności tarczycy, zapaleniach, nowotworach, u pacjentów w podeszłym wieku, ale także w stanach zagrażających życiu takich jak: zawał serca, zespół rozsianego krzepnięcia wewnątrznaczyniowego (DIC), pęknięcie tętniaka aorty czy zatorowość. Oznaczanie tego parametru znalazło zatem zastosowanie w algorytmie wykluczania ŻChZZ, a nie jej potwierdzania.
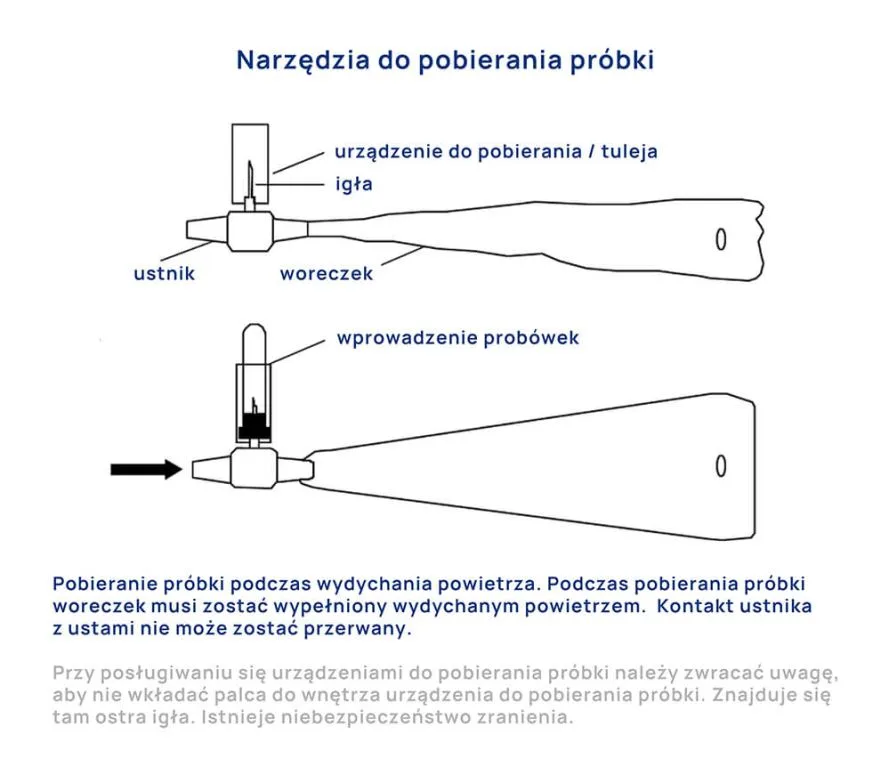
Przygotowanie pacjenta do badań układu hemostazy
Bardzo ważne jest przygotowanie pacjenta do badań układu hemostazy. Lekarz powinien uwzględnić wszystkie czynniki, które mogą wpływać na wyniki oznaczeń m.in: stres, pora dnia, wysiłek fizyczny, wpływ leków i hormonów.
Pacjent powinien powstrzymać się od intensywnych ćwiczeń fizycznych 24 godziny przed badaniem oraz odpocząć ok. 20 min. tuż przed samym pobraniem krwi. Unikanie palenia oraz dieta lekkostrawna dzień przed badaniem jest również bardzo ważnym czynnikiem uzyskania wiarygodnego wyniku. Pobranie materiału powinno odbywać się w godzinach porannych, uwzględniając pozycję ciała. Podczas pobrania należy unikać stosowania stazy, a jeśli zajdzie taka konieczność, to czas i siła ucisku powinny być jak najmniejsze. Stwierdzono, że nawet 2-3 minutowa staza może spowodować zmiany w oznaczeniu fibrynogenu czy D-dimerów.
Materiał do badań układu hemostazy
Osocze jest materiałem stosowanym w badaniach układu hemostazy dzięki zastosowaniu 3,2% cytrynianu sodu, który posiada właściwości stabilizujące labilne czynniki krzepnięcia (czynnik V i VIII). Prawidłowy stosunek objętości krwi do objętości antykoagulantu wynosi 9:1. Należy pamiętać, że zbyt duża ilość antykoagulantu w stosunku do objętości krwi może spowodować wydłużenie czasów krzepnięcia. Ma to miejsce, gdy do probówki z cytrynianem dodamy zbyt mało krwi, a także w stanach poliglobulii, gdy hematokryt wynosi powyżej 50%. Dostarczony do laboratorium materiał powinien zostać od razu odwirowany i poddany analizie w przeciągu 1-2 h.
Uwagę powinny zwrócić próbki osocza cytrynianowego, w którym uzyskuje się skrócony czas APTT oraz wysokie stężenia D-dimeru. Przyczyną tego stanu może być pobranie krwi przez zbyt cienkie igły bądź zaniechanie natychmiastowego wymieszania krwi z antykoagulantem. Wyniki takie mogą nie korelować ze stanem klinicznym pacjenta. Zaleca się ponowne pobranie krwi.
Metody oznaczania D-dimeru
Oznaczanie D-dimeru opiera się na testach immunologicznych wykorzystujących przeciwciała monoklonalne. Dostępne na rynku testy różnią się metodyką oraz aparaturą pomiarową.
Wśród metod oznaczania D-dimerów możemy wyróżnić metody jakościowe, półilościowe oraz ilościowe, które różnią się sposobem wykonania, rodzajem odczytu wyniku oraz stosowanym w procedurze badania materiałem biologicznym. Możemy zatem wykorzystywać zarówno osocze krwi, jak i krew pełną włośniczkową, żylną lub tętniczą. Każda z metod opiera się na reakcji przeciwciał monoklonalnych skierowanych przeciwko D–dimerowi, a podstawą zapewniającą swoistość oznaczania D–dimeru jest obecność w cząsteczce dwóch wiązań krzyżowych. Monomery takie jak FDP nie dają reakcji fałszywie dodatnich mimo podobnego mechanizmu powstawania.
Monitorowanie stężenia D–dimerów powinno odbywać się w oparciu o wyniki uzyskiwane zawsze z wykorzystaniem tej samej metody i wykonywane w tym samym laboratorium.
Ze względu na sposób wykonania, metody oznaczania D–dimerów dzielimy na lateksowe, aglutynacji pełnej krwi, immunoenzymatyczne oraz z wykorzystaniem przeciwciał znakowanych technetem (Tc99m).
Standardowa metoda lateksowa to taka, w której podstawowym odczynnikiem są mikrocząsteczki lateksu opłaszczone przeciwciałami monoklonalnymi swoistymi dla D–dimerów.
Jeśli w osoczu są obecne D–dimery, dochodzi do aglutynacji widocznej makroskopowo. Testy te są tanie i szybkie w wykonaniu, jednak ich niska czułość analityczna sprawia, że przydatność diagnostyczna jest niewielka.
Metoda immunoturbidymetryczna, w której zasada oznaczania D–dimerów jest podobna jak w metodzie standardowej, różni się sposobem odczytu wyniku. Aglutynacja widoczna w postaci zmętnienia jest mierzona automatycznie przez aparat metodą fotometryczną przy długości fali 540 nm. Absorpcja światła przechodzącego przez próbkę jest wprost proporcjonalna do stężenia D–dimerów w badanym osoczu. Metoda jest stosunkowo niedroga, a sama analiza jest dość szybka. Czułość diagnostyczna testów jest bardzo wysoka i oscyluje w granicach 97,8–100%, natomiast swoistość diagnostyczna jest zdecydowanie niższa i wynosi 50,9−52,6%. Przykładowe firmy wykorzystujące tę metodę to: SIEMENS (Innovance D-dimer), Roche (Tina Quant), Bio-Ksel (BioKsel System).
Jedną z najważniejszych metod stosowanych do ilościowego oznaczania D–dimerów jest metoda immunoenzymatyczna, której zasada opiera się na wykorzystaniu dwóch rodzajów przeciwciał monoklonalnych skierowanych przeciwko cząsteczkom D–dimerów. Pierwsze z nich wiążą D–dimer zawarty w badanej próbce. Po wypłukaniu niezwiązanych składników oraz osocza inkubuje się próbkę z drugimi przeciwciałami swoistymi, również dla D–dimerów, znakowanymi enzymem. Ostatni etap to dodanie odpowiedniego dla enzymu substratu, który w efekcie aktywności enzymatycznej daje produkt w postaci fluorescencji lub zmiany barwy. Intensywność fluorescencji lub barwy jest wprost proporcjonalna do stężenia D–dimerów w badanym osoczu. Do testów opartych na tej metodzie zaliczamy:
- VIDAS D–dimer Exclusion firmy bioMerieux, wykonywany na aparatach miniVIDAS lub VIDAS PC uznawaną jako „złoty standard”.
- CARDIAC D–dimer firmy ROCHE, szybki, przyłóżkowy test wykonywany w stanach nagłych wykorzystujący krew pełną, pomiar jest ilościowy i automatyczny.
- AxSYM D–dimer firmy Abbott, który umożliwia oznaczenie D–D do stężenia 9 000 ng/mL bez konieczności rozcieńczania próbki, wynik otrzymuje się w czasie poniżej 15 minut.
Kolejną metodą, tym razem wykorzystującą reakcję antygenów krwinek czerwonych z bispecyficznymi przeciwciałami dla D–dimerów jest metoda aglutynacji pełnej krwi. Wykonanie testu polega na dodaniu niewielkiej ilości krwi pełnej pacjenta do roztworu przeciwciał specyficznych. W przypadku podwyższonego stężenia D–dimerów pojawia się aglutynacja. Szybkość i łatwość wykonania testu sprawia, że jest on wykorzystywany jako półilościowy, przyłóżkowy test (POCT). Firma wykorzystująca tego rodzaju metodę to Agen (test SimpliRed oraz Clearview Simplify).
Test ThromboView jest nowatorską metodą firmy AGENIX wykorzystywaną w medycynie nuklearnej do diagnostyki in vivo. Zasada metody oparta jest na zastosowaniu przeciwciał znakowanych technetem (Tc99m) podawanych pacjentowi drogą iniekcji. Przeciwciała rozprowadzone są wraz z krwią po całym organizmie i w miejscach występowania D–dimerów wiążą się z nimi. Znakowanie przeciwciał technetem pozwala szybko i łatwo zlokalizować miejsce powstania zakrzepu czy zatoru poprzez detekcję promieniowania.
Odczynniki i analizatory przeznaczone do oznaczania stężeń D-dimeru powinny spełniać określone wymagania analityczne: dostępność 24 h przez 7 dni w tygodniu, krótki czas oczekiwania na wynik TAT<1h, wysoka czułość bliska 100% oraz CV <7,5%. Głównym ograniczeniem przydatności klinicznej jest zmniejszenie swoistości testu w określonych sytuacjach klinicznych. Dotyczy to przede wszystkim osób przebywających w szpitalu, osób starszych, chorych na nowotwory, pacjentów po zabiegach operacyjnych, po przebytej żylnej chorobie zakrzepowo-zatorowej (ŻCHZZ) oraz u kobiet w ciąży i połogu. Produkty degradacji fibryny są metabolizowane w wątrobie i usuwane z krwioobiegu przez nerki, dlatego u osób z niewydolnością tych narządów obserwuje się również wzrost D-dimerów. Na diagnostykę składa się dokładny wywiad lekarski i badanie przedmiotowe, które pozwalają ocenić kliniczne prawdopodobieństwo wystąpienia zakrzepicy. Wyniki stężenia D-dimeru należy zawsze interpretować, posługując się skalą prawdopodobieństwa Wellsa. Lekarze posługując się tą skalą, mogą łatwo sklasyfikować pacjenta do odpowiedniej grupy ryzyka.
Interferencje
Główną przyczyną fazy analitycznej występowania nieoczekiwanego wzrostu stężenia D-dimeru mogą być czynniki zakłócające przebieg reakcji jego wykrywania przez odczynniki konkretnego testu. Należą do nich lipemia, żółtaczka, czynnik reumatoidalny, przeciwciała heterofilne, ludzkie przeciwciała anty-mysie (HAMA) czy autoprzeciwciała produkowane w przebiegu choroby Gravesa-Basedowa. Hemoliza zaś, niezależnie od zastosowanej metody oznaczenia, powoduje, że stężenie D–dimerów zmniejsza się proporcjonalnie do jej intensywności.
Jednostki stężenia D-dimeru
Pewnym problemem jest również stosowanie różnych jednostek stężenia D-dimeru. Powszechnie stosowane wartości referencyjne to <500 µg/l FEU (jednostki ekwiwalentu fibrynowego). Coraz częściej wielu autorów zauważa problem dostosowywania zakresu referencyjnego D-dimerów do wieku osoby badanej. Fizjologiczne stężenie D-dimerów wzrasta wraz z wiekiem co prowadzi do wysokiego odsetka starszych pacjentów z wynikiem wyższym niż konwencjonalny punkt odcięcia (500µg/l FEU). Zgodnie z procedurą medyczną u wszystkich tych pacjentów z podejrzeniem żylnej choroby zakrzepowo-zatorowej (ŻCHZZ), ze stężeniem D-dimerów powyżej wartości punktu odcięcia wykonywane są badania obrazowe. Metaanalizy wykazały, że u wysokiego odsetka starszych pacjentów wykonuje się niepotrzebnie te badania, które mogą być dla nich uciążliwe oraz stanowić relatywnie niską korzyść. W pewnym uproszczeniu można przyjąć, że na każde 10 lat powyżej 50 roku życia „dokładamy” 10 jednostek, stąd np. dla osoby w wieku 70 lat zakres referencyjny wynosi <700 µg/l FEU. Dostosowanie punktu odcięcia stężenia D-dimeru w diagnostyce ŻCHZZ u pacjentów >50 r.ż. do wieku zwiększa swoistość tego testu przy jednoczesnym zachowaniu wysokiej czułości.
Interpretacja wyniku stężenia D-dimerów
Niskie stężenie D-dimerów uznawane jest za fizjologiczną normę. Wynik ten z dużym prawdopodobieństwem oznacza, że u danej osoby wewnątrz naczyń nie występują patologiczne skrzepy krwi. Jest on zatem podstawowym testem wykluczenia żylnej choroby zakrzepowo-zatorowej (ŻCHZZ) u osób z małym prawdopodobieństwem klinicznym.
Podwyższone poziomy D-dimerów sugerują rozwój zaburzeń zakrzepowych. Dokładne źródło tych odchyleń od normy zazwyczaj nie może zostać ocenione jedynie na podstawie wyników badania stężeń D-dimerów we krwi. Prawidłowa interpretacja tego testu laboratoryjnego wymaga zestawienia otrzymanych danych ze stanem klinicznym osoby badanej, jej historią choroby oraz współwystępującymi obciążeniami zdrowotnymi i wynikami badań dodatkowych. Stężenie D-dimeru po odstawieniu leków przeciwkrzepliwych to również uznany czynnik ryzyka nawrotu żylnej choroby zakrzepowo-zatorowej (ŻCHZZ). Jego oznaczenie jest pomocne przy podejmowaniu decyzji o kontynuacji leczenia przeciwzakrzepowego. D-dimer może być także wykorzystywany jako czynnik rokowniczy u pacjentów z zatorowością płucną.
Głównym ograniczeniem przydatności klinicznej D-dimeru jest zmniejszenie swoistości testu w różnych grupach pacjentów. Dotyczy to przede wszystkim osób starszych, chorych na nowotwory, pacjentów po zabiegach operacyjnych i po przebytej żylnej chorobie zakrzepowo-zatorowej (ŻCHZZ) oraz kobiet w ciąży i połogu, w przebiegu stanów zapalnych o różnej etiologii oraz u pacjentów ze współwystępującymi chorobami wątroby.
Ze względu na liczne możliwe przyczyny zaburzeń poziomów D-dimerów we krwi, wyniki odbiegające od normy należy każdorazowo skonsultować z lekarzem, który będzie w stanie w sposób właściwy zinterpretować otrzymane rezultaty oraz zaplanować dalsze, dobrane indywidualnie postępowanie diagnostyczno-lecznicze.